US Pharm. 2010;35(9):41-48.
La maladie de Lyme, également connue sous le nom de borréliose de Lyme, est la maladie transmise par un vecteur la plus courante aux États-Unis.1,2 La maladie a été reconnue pour la première fois en 1975 chez un certain nombre d’enfants de Lyme, dans le Connecticut, qui ont d’abord été diagnostiqués avec une polyarthrite rhumatoïde juvénile en raison du chevauchement des signes et des symptômes1. En 1982, Willy Burgdorfer, PhD, a découvert qu’un spirochète isolé d’Ixodes scapularis, une tique du cerf, était le même spirochète que celui trouvé chez les patients atteints de la maladie de Lyme.
Les cas confirmés de maladie de Lyme sont définis comme un érythème migrant (EM) de plus de 5 cm de diamètre ou une ou plusieurs manifestations tardives objectives de la maladie de Lyme avec confirmation en laboratoire chez les patients ayant une exposition possible aux tiques. Healthy People 2010 a fixé comme objectif une diminution de 44 % de l’incidence de la maladie de Lyme d’ici 2010. Depuis 2000, le CDC a versé plus de 3,5 millions de dollars par an pour de nouvelles recherches sur la maladie de Lyme.2
La souris à pieds blancs et le cerf de Virginie sont les principaux réservoirs de transmission de la maladie de Lyme aux États-Unis2,3, les deux insectes vecteurs qui transportent l’agent pathogène à Gram négatif Borrelia burgdorferi sont I scapularis (tique à pattes noires ou tique du cerf) et Ixodes pacificus (tique occidentale à pattes noires).1 Les États du Nord-Est, du Midwest et du centre de l’Atlantique connaissent une transmission de l’agent pathogène principalement par la tique à pattes noires, tandis que la tique occidentale à pattes noires est la cause de l’infection sur la côte Pacifique (FIGURE 1).1,3
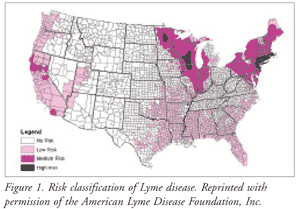
Les taux d’infection sont les plus élevés du printemps au début de l’automne, la plupart des cas survenant de juin à août1-3. La côte nord-est, la côte pacifique et les États du Midwest (région des Grands Lacs) présentent les taux d’infection les plus élevés aux États-Unis2,3. Les infections prédominent dans les zones fortement boisées.
Pathogenèse
La tique à pattes noires et la tique occidentale du cerf ont toutes deux trois stades de développement qui influent sur le taux de transmission de l’agent pathogène à l’homme (FIGURE 2).1,3 Après l’éclosion de l’œuf, la larve (stade 1) s’accroche et se nourrit du sang de la souris à queue blanche (réservoir), qui peut contenir ou non l’agent pathogène B burgdorferi1,3. Ensuite (stade 2), à la fin du printemps, la larve nourrie tombe du réservoir de la souris et se transforme en nymphe dormante. Au printemps suivant, l’activité nymphale commence. La tique s’attache à un nouvel hôte, éventuellement un humain. Ce stade est responsable de la plupart des cas de maladie de Lyme, car la tique nymphe, qui a la taille d’une graine de pavot, passe souvent inaperçue jusqu’à ce qu’elle soit entièrement gorgée de sang.
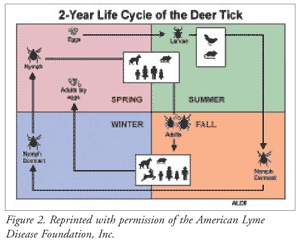
Une fois complètement nourrie, la tique se détache sur des feuillages plus hauts pour assurer la fixation sur son hôte préféré, le cerf, bien que tout mammifère (ex, humain, chien, cheval) peut être visé. À cette époque, elle se transforme également en adulte (stade 3) et devient nettement plus grosse ; elle est alors plus facile à découvrir et moins susceptible de propager la maladie. La transmission de B. burgdorferi peut se produire dans les 24 heures suivant la fixation, mais la plupart des transmissions ont lieu après 36 à 48 heures d’alimentation constante par la tique. Une fois que l’hiver commence et que moins d’hôtes sont disponibles, l’adulte est en sommeil jusqu’au printemps, où elle cherche un autre hôte. Une fois qu’un hôte est trouvé et que l’adulte se nourrit, il s’accouple et pond des œufs, perpétuant ainsi le cycle.
Prévention et prophylaxie
Il existe des mesures que les gens peuvent prendre pour prévenir l’infection par la borréliose de Lyme.3 La meilleure méthode consiste à éviter les zones infestées de tiques. D’autres mesures comprennent l’examen fréquent de la peau et des vêtements, le port de vêtements de couleur claire qui laissent facilement voir les tiques, le port de vêtements de protection (par exemple, chemise à manches longues rentrée dans le pantalon, pantalon long rentré dans les chaussettes), la pulvérisation sur la peau et les vêtements de répulsifs pour tiques et insectes (contenant du N,N-diéthyl-3-méthylbenzamide ), et l’enlèvement d’une tique fixée avec une pince à épiler à bout fin ou des pinces3. Le DEET doit être réappliqué fréquemment ; bien qu’il y ait eu des cas de symptômes neurologiques dus à une utilisation excessive chez les enfants, l’Infectious Diseases Society of America (IDSA) recommande son utilisation chez les enfants dès l’âge de 2 mois s’il est utilisé conformément aux instructions.3 Un spray vestimentaire à base de perméthrine tue les tiques au contact ; il ne doit pas être utilisé sur la peau en raison de l’inactivation causée par les huiles cutanées.3 Un vaccin précédemment disponible (LYMErix) a été abandonné par le fabricant (SmithKline Beecham Pharmaceuticals) en 2002 en raison de faibles ventes.4 Actuellement, aucun vaccin contre la maladie de Lyme n’est disponible.
Les études indiquent que la transmission de B burgdorferi nécessite au moins 36 heures d’attachement.5 Après une morsure de tique reconnue, une prophylaxie de routine avec une dose unique de doxycycline 200 mg n’est pas recommandée, sauf si les quatre conditions suivantes sont réunies : » (a) la tique fixée peut être identifiée de manière fiable comme une tique I. scapularis adulte ou nymphale dont on estime qu’elle a été fixée pendant ≥36 h sur la base du degré d’engorgement de la tique par le sang ou de la certitude du moment de l’exposition à la tique ; (b) la prophylaxie peut être commencée dans les 72 h suivant le moment où la tique a été retirée ; (c) les informations écologiques indiquent que le taux local d’infection de ces tiques par B. burgdorferi est ≥20 % ; et (d) le traitement par doxycycline n’est pas contre-indiqué. « 3 La prophylaxie après une morsure de tique I pacificus n’est généralement pas nécessaire car le taux d’infection est faible3.
Présentation et traitement
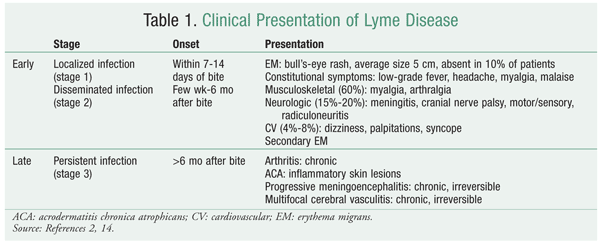
La maladie de Lyme présente trois stades : localisé précoce, disséminé précoce et persistant tardif (TABLEAU 1).2 Le stade auquel se présente le patient détermine le choix de l’antibiotique et la durée du traitement. La maladie localisée précoce commence souvent par une lésion classique en forme d’œil de bœuf, l’érythème migrant, à l’endroit de la morsure. Cette lésion cutanée caractéristique est considérée comme le signe diagnostique le plus fort de la maladie de Lyme, se manifestant dans 90 % des cas et apparaissant généralement dans le mois qui suit la morsure. La maladie précoce peut être caractérisée par une atteinte cardiaque et neurologique. Les données de laboratoire ne sont pas souvent utilisées en raison de la lenteur de la multiplication de l’organisme cultivé, de la faible sensibilité de l’amplification en chaîne par polymérase et de la confusion entre les infections passées et les infections actives dans les tests sérologiques.6 L’agent pathogène se dissémine avec le temps ; un patient peut présenter des lésions multiples et les symptômes constitutionnels peuvent être plus prononcés. Dans le cas de la maladie de Lyme persistante tardive, l’agent pathogène a encore infiltré divers systèmes organiques ; il provoque notamment de l’arthrite dans les grosses articulations, en particulier le genou.
Les antimicrobiens constituent un traitement efficace de la maladie de Lyme. L’IDSA a élaboré des directives fondées sur des données probantes pour aider à la prise en charge de la borréliose de Lyme. De multiples études ont montré que B burgdorferi est sensible aux tétracyclines, aux pénicillines et aux céphalosporines de deuxième et troisième générations.7,8 L’utilisation des macrolides comme traitement de première intention n’est pas recommandée, car les essais cliniques ont montré qu’ils étaient moins efficaces que les autres antibiotiques.9-11 Le traitement par macrolides doit être réservé aux patients qui sont intolérants à l’un des antibiotiques susmentionnés ou qui ne peuvent pas en prendre. Les céphalosporines de première génération ne doivent jamais être utilisées pour traiter la maladie de Lyme.
Pendant le stade précoce localisé, qui implique l’EM, les adultes et les enfants peuvent être traités par la doxycycline, l’amoxicilline ou le céfuroxime axétil. La doxycycline ne doit pas être administrée aux femmes enceintes ou allaitantes ni aux enfants de moins de 8 ans en raison d’effets indésirables tels qu’un risque accru de tératogénicité chez les premières et une décoloration des dents chez les seconds. En l’absence de ces contre-indications, la doxycycline est le médicament de choix parce qu’elle est également active contre les organismes co-infectants courants comme Anaplasma phagocytophilum, la cause de l’anaplasmose granulocytaire humaine, et qu’elle pénètre assez bien dans le système nerveux central, ce que les autres agents ne font pas. Comme l’EM peut avoir un aspect similaire à celui de la cellulite communautaire, il est préférable d’utiliser des antibiotiques – comme le céfuroxime axétil et l’amoxicilline/acide clavulanique – qui peuvent couvrir les deux types d’infection lorsqu’il est difficile de faire la distinction12. Voir TABLEAU 2.
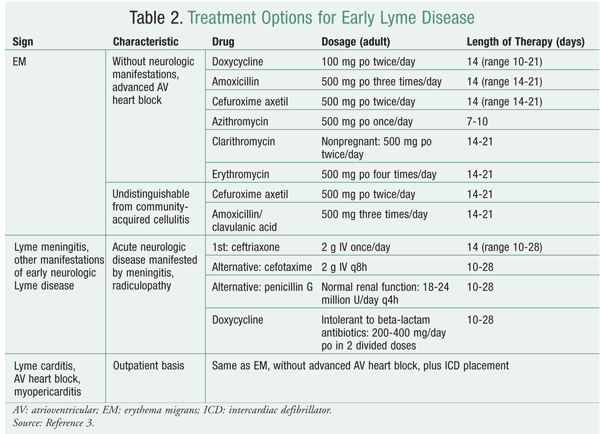
Lorsque des manifestations neurologiques telles que la méningite ou la radiculopathie sont présentes, la ceftriaxone IV peut être utilisée. Les alternatives à la ceftriaxone comprennent le céfuroxime IV et la pénicilline G. Si le patient est allergique aux bêta-lactamines, la doxycycline peut être utilisée comme substitut.3 Voir le TABLEAU 2.
Les patients présentant un bloc cardiaque auriculo-ventriculaire et/ou une myopéricardite au cours de la maladie de Lyme précoce sont généralement traités pendant une moyenne de 14 jours. Les adultes et les enfants hospitalisés doivent recevoir de la ceftriaxone par voie IV comme recommandation initiale, selon le même schéma que pour la méningite de Lyme. Un patient qui présente un bloc cardiaque auriculo-ventriculaire avancé peut recevoir un stimulateur cardiaque temporaire sur les conseils d’un cardiologue. Pour les patients ambulatoires, le régime est le même que pour l’EM sans cardiite.3
La maladie de Lyme au stade avancé implique une infection qui persiste des mois à des années après l’infection initiale. Les symptômes comprennent l’arthrite, les maladies neurologiques et l’acrodermatitis chronica atrophicans (ACA ; une affection dermatologique qui entraîne une atrophie de la peau).13 Le traitement, conformément aux directives de l’IDSA, est similaire à celui de la maladie de Lyme précoce, à la différence que la durée du traitement est plus longue pour la maladie à un stade avancé. Les manifestations de l’arthrite et de l’ACA sont traitées par la doxycycline, l’amoxicilline ou le céfuroxime axétil, comme pour l’EM au stade précoce.3 La durée du traitement est de 28 jours pour l’arthrite et de 21 jours pour l’ACA, alors que la durée moyenne pour l’EM est de 14 jours.3 Le traitement de la maladie neurologique à un stade avancé consiste en la ceftriaxone, la céfotaxime ou la pénicilline G pendant 14 à 28 jours, ce qui est similaire au traitement de la méningite, qui peut survenir au cours de la maladie de Lyme à un stade précoce.3
Effets indésirables
Doxycycline : Certains troubles gastro-intestinaux (GI) courants sont la dysphagie, l’anorexie, la diarrhée, la colite pseudomembraneuse et les vomissements.14 Les manifestations dermatologiques peuvent inclure une photosensibilité, une éruption cutanée et une hyperpigmentation de la peau. Certains effets indésirables rares sont l’ulcération œsophagienne, l’œsophagite, la dermatite exfoliative et l’hépatotoxicité. La doxycycline pouvant porter atteinte au fœtus (catégorie de grossesse D), il est préférable de ne pas l’utiliser pendant la grossesse.
Amoxicilline, Amoxicilline/Acide clavulanique, Pénicilline G : Nausées, vomissements, diarrhée et colite pseudo-membraneuse sont des effets secondaires gastro-intestinaux fréquents14. Une éruption cutanée peut se développer, y compris des types potentiellement mortels tels que le syndrome de Stevens-Johnson (SJS) et la nécrolyse épidermique toxique (TEN), qui doivent être signalés immédiatement à un médecin.
Cefuroxime Axetil : Des troubles gastro-intestinaux tels que des nausées, des vomissements et des diarrhées peuvent survenir.14 Les effets indésirables plus rares comprennent la colite pseudo-membraneuse, le SJS, le TEN et les crampes d’estomac.
Ceftriaxone : La ceftriaxone étant un médicament parentéral qui peut être administré par voie IV dans le cadre de la maladie de Lyme, une douleur et une sensibilité au site d’injection peuvent survenir.14 Une éruption cutanée et une diarrhée peuvent également survenir. Les effets indésirables rares sont similaires à ceux du céfuroxime axétil : colite pseudomembraneuse, SJS et TEN.
Macrolides (Azithromycine, Clarithromycine, Erythromycine) : Des nausées, des vomissements, des diarrhées et des éruptions cutanées peuvent survenir.14 Dans de rares cas, un patient peut présenter un SJS, un TEN, une perte auditive ou une colite pseudo-membraneuse, ou peut présenter des arythmies dues à un allongement de l’intervalle QTc. L’azithromycine et l’érythromycine sont de catégorie B pour les femmes enceintes ; la clarithromycine est de catégorie C parce que certaines études ont documenté des effets indésirables sur le fœtus. Par conséquent, les lignes directrices de l’ISDA recommandent l’utilisation de la clarithromycine uniquement chez les patientes non enceintes.3
Durée du traitement
Le choix de l’agent antimicrobien pour traiter la maladie de Lyme a été bien étudié, mais la durée du traitement continue d’être soumise à un examen minutieux.3,15 Les lignes directrices actuelles de l’IDSA recommandent 10 à 14 jours pour la maladie de Lyme précoce. Une étude rétrospective récente a révélé que les résultats étaient similaires chez les patients recevant un traitement de moins de 10 jours et chez ceux recevant un traitement plus long.15 Cela confirme les études antérieures, qui concluaient que le traitement de 10 jours était aussi efficace que les régimes de traitement plus longs. Les données concernant la surprescription par les médecins constituent un autre point intéressant de cette étude récente. Dans l’établissement des chercheurs, moins de 16 % des patients ont reçu un traitement de moins de 10 jours, tandis que 44 % ont reçu un traitement de plus de 16 jours. Souvent, un traitement supplémentaire entraîne davantage d’effets indésirables. Par conséquent, si les patients continuent d’avoir des symptômes constitutionnels, ils doivent être réévalués pour d’autres conditions discutées dans la section suivante.
Surveillance de la réponse
L’échec du traitement est rare et est fréquemment mal étiqueté pour un certain nombre de raisons.3,16 La plupart des patients se rétablissent complètement après avoir pris les antibiotiques appropriés, mais un petit nombre de patients continuent de présenter des symptômes constitutionnels tels que des maux de tête, de la fatigue et des douleurs musculaires. Bien que cet état soit appelé syndrome post-maladie de Lyme ou maladie de Lyme chronique, il n’est pas causé par une infection persistante par B. burgdorferi et n’est pas entièrement compris. À ce jour, aucun cas de B burgdorferi résistant n’a été signalé.
Lorsqu’un patient continue à se plaindre de symptômes après avoir suivi un traitement antibiotique approprié, il convient de rechercher un certain nombre de facteurs. Il se peut que le patient n’ait pas respecté le traitement, que le diagnostic initial de la maladie de Lyme ait été incorrect, qu’il y ait eu réinfection par une nouvelle tique ou co-infection par un autre organisme transmis par les tiques, ou qu’une autre affection, comme la fibromyalgie ou le syndrome de fatigue chronique, soit présente. Bien qu’il n’y ait aucun avantage à prendre des antibiotiques supplémentaires après le traitement initial, les prescripteurs continuent à en prescrire de nouveau sans réévaluation approfondie. Au fur et à mesure que la recherche se poursuit, la prise de conscience de l’inefficacité du retraitement va probablement se répandre.
Conclusion
Il est impératif de bien comprendre la maladie de Lyme, la maladie transmise par les tiques la plus fréquente aux États-Unis. Le nombre de cas signalés a augmenté de 101 % entre 1996 (9 908 cas) et 2002 (19 931 cas).17 Plus alarmant encore, ce nombre continue d’augmenter, avec 28 921 cas confirmés de maladie de Lyme en 2008.18 Les patients doivent être informés des mesures préventives qu’ils peuvent prendre lorsqu’ils voyagent dans certaines régions, et ils doivent être conseillés sur les médicaments spécifiques pour améliorer leur observance et éliminer l’infection. En avril 2010, l’IDSA a réévalué ses lignes directrices de 2006 et a maintenu ses recommandations.
1. Bratton RL, Whiteside JW, Hovan MJ, et al. Diagnostic et traitement de la maladie de Lyme. Mayo Clin Proc. 2008;83:566-571.
2. CDC. En savoir plus sur la maladie de Lyme.www.cdc.gov/ncidod/dvbid/lyme. Consulté le 17 avril 2010.
3. Wormser GP, Dattwyler RJ, Shapiro ED, et al. L’évaluation clinique, le traitement et la prévention de la maladie de Lyme, de l’anaplasmose granulocytaire humaine et de la babésiose : directives de pratique clinique par l’Infectious Diseases Society of America. Clin Infect Dis. 2006;43:1089-1134.
4. National Institute of Allergy and Infectious Diseases. Lyme disease. Production de vaccins.www.niaid.nih.gov/topics/lymedisease/research/pages/vaccine.aspx. Consulté le 28 avril 2010.
5. Steere AC, Klitz W, Drouin EE, et al. L’arthrite de Lyme réfractaire aux antibiotiques est associée aux molécules HLA-DR qui lient un peptide de Borrelia burgdorferi. J Exp Med. 2006;203:961-971.
6. Marques AR. Lyme disease : a review. Curr Allergy Asthma Rep. 2010;10:13-20.
7. Johnson SE, Klein GC, Schmid GP, Feeley JC. Susceptibilité du spirochète de la maladie de Lyme à sept agents antimicrobiens. Yale J Biol Med. 1984;57:549-553.
8 Agger WA, Callister SM, Jobe DA. Sensibilités in vitro de Borrelia burgdorferi à cinq céphalosporines orales et à la ceftriaxone. Antimicrob Agents Chemother. 1992;36:1788-1790.
9. Luft BJ, Dattwyler RJ, Johnson RC, et al. Azithromycin compared with amoxicillin in the treatment of erythema migrans. Un essai en double aveugle, randomisé et contrôlé. Ann Intern Med. 1996;124:785-791.
10. Terekhova D, Sartakova ML, Wormser GP, et al. Erythromycin resistance in Borrelia burgdorferi. Antimicrob Agents Chemother. 2002;46:3637-3640.
11. Steere AC, Hutchinson GJ, Rahn DW, et al. Traitement des manifestations précoces de la maladie de Lyme. Ann Intern Med. 1983;99:22-26.
12. Eppes SC, Childs JA. Étude comparative du céfuroxime axétil par rapport à l’amoxicilline chez les enfants atteints de maladie de Lyme précoce. Pediatrics. 2002;109:1173-1177.
13. Feder H, Johnson B, O’Connell S, et al. Une évaluation critique de la « maladie de Lyme chronique ». N Engl J Med. 2007;357:1422-1430.
14. Lexi-Comp Online . Hudson, OH : Lexi-Comp, Inc ; 2010.
15. Kowalski TJ, Tata S, Berth W, et al. Durée du traitement antibiotique et résultats à long terme des patients atteints de la maladie de Lyme précoce provenant d’une région où la maladie de Lyme est hyperendémique. Clin Infect Dis. 2010;50:512-520.
16. Dattwyler RJ. Un commentaire sur le traitement de la maladie de Lyme précoce. Clin Infect Dis.
17. Bacon RM, Kugeler KJ, Mead PS. Surveillance de la maladie de Lyme–États-Unis, 1992-2006. MMWR Surveill Summ. 2008;57:1-9.
18. CDC. Cas déclarés de maladie de Lyme par année, États-Unis, 1994-2008.www.cdc.gov/ncidod/dvbid/lyme/ 2010;50:521-522.ld_UpClimbLymeDis.htm. Consulté le 23 avril 2010.