C’était un touchdown, ou son genou a-t-il lâché juste avant la ligne de but ? Le match de championnat est lancé et avant que l’équipe de révision dans la boîte puisse faire l’appel, votre téléphone sonne. « Doc, je déteste vous déranger pendant le grand match, mais je n’en peux plus. Je travaillais sous ma voiture hier, et je pensais que ça irait mieux, mais… » et on connaît la suite.
Le retrait des corps étrangers cornéens peut être l’un des aspects les plus gratifiants de la profession. Ils peuvent interrompre une journée entière – ou le match de championnat de la saison. Mais lorsqu’elle est traitée de manière professionnelle et efficace, cette procédure permet non seulement de préserver la vue, mais aussi de générer des patients fidèles et référents.
Cet article est le premier d’une nouvelle série en six parties qui vous montrera, étape par étape, les procédures essentielles que vous pouvez effectuer à la lampe à fente. De plus, vous trouverez une vidéo courte mais complète sur le site Web de la revue pour vous guider dans chaque procédure.
1. Faites passer le mot
La première étape pour retirer les corps étrangers cornéens est d’avoir des patients. Malgré les avancées des optométristes en matière de champ d’exercice et d’adoption du modèle médical, de nombreux patients pensent encore aux urgences ou à leur prestataire de soins primaires lorsqu’ils ont mal aux yeux et qu’ils soupçonnent avoir quelque chose dans les yeux.
Profitez-vous de chaque occasion pour rappeler à vos patients que vous et vos collègues optométristes retirez quotidiennement toutes sortes d’objets de l’œil ? Une technique simple que nous avons trouvée très efficace consiste à remettre au patient votre carte, puis à y inscrire votre numéro de téléphone cellulaire ou de service après-vente, et à lui faire savoir qu’il recevra des soins spécialisés – et économisera du temps et de l’argent – s’il appelle votre cabinet pour une urgence oculaire. Une situation gagnant-gagnant.
Une autre idée : Un patient peut-il visiter votre site Web ou votre page Facebook et regarder une vidéo de vous retirant un corps étranger cornéen et entendre votre voix apaisante ? Nous avons réalisé une vidéo. Vous le pouvez aussi. (Voir la nôtre sur www.reviewofoptometry.com.)
2. Mettre en place un triage téléphonique
La deuxième étape consiste à éduquer votre personnel afin qu’il soit prêt à traiter le patient avec un corps étranger présumé. Cela commence dès l’accueil. Formez votre chef d’accueil à reconnaître les signes d’un corps étranger cornéen au téléphone et à comprendre l’importance de demander au patient de venir directement au bureau.
Nous restons simples et insistons sur les trois cartes de visite des problèmes cornéens : douleur, photophobie et larmoiement. (Ou, selon les mots du patient, » ça fait mal et ça larmoie, surtout au soleil. « )
3. Prenez une anamnèse minutieuse
Avant de prendre cette patte et de faire tourner cette brosse d’Alger, prenez d’abord une anamnèse approfondie pour vous préparer à la procédure. Comme un bon enquêteur, posez les questions importantes : quoi, quand, où et comment ? Dans la grande majorité des cas, l’histoire s’explique généralement très rapidement.
![]()
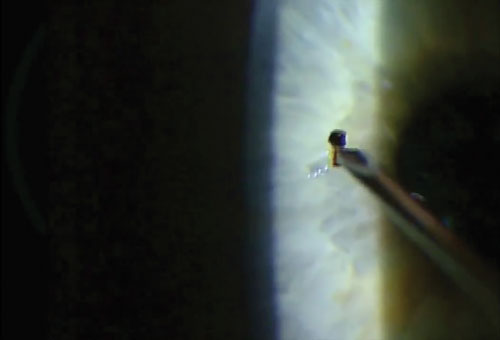
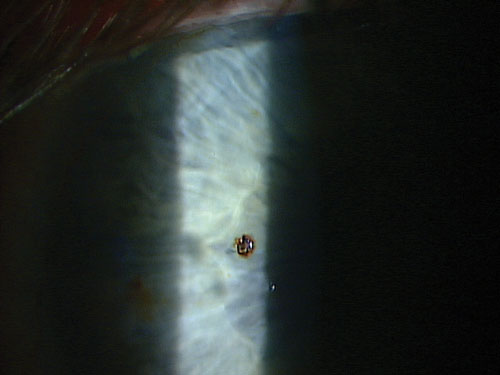
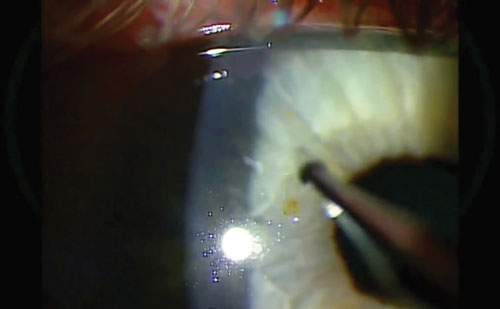
Après avoir effectué une bonne anamnèse, enregistré l’acuité visuelle et anesthésié l’œil, il est temps de choisir son arme. Un spud magnétique ou une aiguille de calibre 25 fonctionne bien pour déloger et retirer la plupart des corps étrangers métalliques superficiels sans trop endommager les tissus environnants. Approchez toujours le corps étranger de manière tangentielle pour éviter de perforer la cornée.
– Quoi ? Si la substance entrante était associée à une matière végétative ou à un clou rouillé, la réponse à cette question influencera le type de traitement qui peut être nécessaire en postopératoire.
– Quand ? Cette question se prête au type d’éducation que vous devrez fournir après l’ablation, ainsi qu’au fait de savoir si les chances d’infection, d’inflammation et de rouille ont considérablement augmenté avec le temps. Environ quatre à six heures est tout le temps nécessaire pour que le fluide de la cornée commence à décomposer le corps étranger en fer et que la rouille commence à s’infiltrer dans les tissus environnants.
– Où ? Bien que » où ? » ne semble pas aussi cliniquement pertinent que » quoi ? » et » quand ? « , cela pourrait être l’une des notations les plus recherchées dans votre dossier pour évaluer les questions d’indemnisation des travailleurs, quelle compagnie d’assurance sera responsable et d’autres questions de sécurité.
Veillez à noter dans le dossier si le patient portait des lunettes de sécurité. Cela pourrait être important pour une politique d’entreprise ou, s’il s’agit d’un incident personnel, cela ouvre la porte à l’éducation et à la vente de lunettes de sécurité à votre patient. Une paire de lunettes de sécurité peut sembler être une dépense insignifiante à la lumière de la douleur, du travail manqué et du coût monétaire du retrait d’un corps étranger cornéen.
– Comment ? Demander comment la blessure s’est produite vous aidera à déterminer la force avec laquelle le corps étranger a pénétré dans la cornée et si d’autres examens deviendront nécessaires pour exclure un corps étranger intraoculaire. Il est également important de s’enquérir de la date de la dernière injection antitétanique du patient.
4. Déterminer les acuités visuelles d’entrée
Après l’anamnèse, assurez-vous que vous ou votre personnel avez enregistré la meilleure vision corrigée avant de commencer la procédure. Pour des raisons cliniques aussi bien que médicolégales, il est extrêmement important de connaître la meilleure vision corrigée du patient avant de commencer. Expliquer l’amblyopie ou la cicatrisation antérieure à la barre des témoins est très difficile si vos dossiers n’indiquent pas une baisse de vision antérieure et que vous vous retrouvez à défendre une vision diminuée de 20/d après avoir retiré le corps étranger.
5. Anesthésier l’œil
L’utilisation de proparacaïne avant l’évaluation initiale rendra votre patient plus confortable pendant le processus et améliorera également l’efficacité. Instillez de la proparcaine dans les deux yeux pour réduire la sensibilité de chaque œil et aider à prévenir les mouvements réflexes. Si l’AV initiale a été remise en question en raison de la douleur, c’est le moment de répéter l’AV de l’œil concerné. La proparacaïne est généralement l’anesthésique de choix, mais d’autres anesthésiques topiques, comme la tétracaïne, fournissent également l’effet anesthésique nécessaire.
6. Choisir le bon instrument
L’étape initiale à la lampe à fente est de prendre le pouls du terrain. N’oubliez pas qu’il est certainement possible d’avoir plusieurs corps étrangers ou un dans l’œil complémentaire dont le patient n’est pas conscient. L’adage « Si ce n’est pas écrit, ce n’est pas fait » s’applique comme pour toute investigation médicale. Veillez donc à documenter la profondeur du corps étranger, le type de corps étranger, l’état du confrère ainsi que toute autre information pertinente.
Veillez à évaluer précisément la profondeur du corps étranger, en gardant à l’esprit que les objets qui ont pénétré dans le stroma sont plus susceptibles d’entraîner des cicatrices. Notez également la proximité avec l’axe visuel.
Après l’enquête initiale et l’évaluation du corps étranger, il est temps de choisir votre arme. Lorsque vous examinez vos choix, profitez de ce moment pour communiquer avec votre patient sur la procédure et les complications possibles. Si vous êtes préoccupé par la cicatrice centrale et la perte de vision potentielle, discutez-en avec le patient avant l’intervention. Si vous prévoyez d’avoir besoin de la brosse d’Alger, expliquez le processus au patient et donnez-lui la possibilité d’entendre le son du moteur et d’être rassuré que cela se fera sous anesthésie.
Pause un moment pour donner au patient la possibilité de poser des questions et d’évaluer son anxiété avant de procéder.
L’instrument que vous choisirez sera déterminé par la tâche à accomplir ainsi que par une préférence personnelle. Si le corps étranger identifié est métallique, envisagez d’utiliser un spud magnétique. L’avantage du spud magnétique est que vous pouvez parfois soulever un corps étranger métallique très superficiel avec des dommages minimes aux tissus. Le crampon est également à votre disposition pour une profondeur et un grattage supplémentaires si vous en avez besoin. L’autre avantage du spud magnétique est que vous pourrez attraper les paillettes du matériau métallique d’un coup de balai autour de la zone, et laisser le champ de la plaie propre de tout débris avec un effort minimal.
Dans de nombreux cas, le meilleur instrument est une aiguille. Une aiguille de calibre 25 5/8″ donne une résistance adéquate et est suffisamment courte pour éviter la flexion. Généralement, l’utilisation d’une aiguille provoque moins de dommages aux tissus environnants que celle d’un spud. Le bord émoussé du spud réduit considérablement le risque de perforation, mais dans les mains d’un praticien stable, l’aiguille est souvent préférée.
Dans une minorité de cas, la pince de bijoutier peut être le meilleur choix. Si le corps étranger est de nature végétative, ou simplement adhéré à la cornée sans véritable pénétration, la pince de bijoutier est souvent l’instrument de choix afin qu’aucun tissu supplémentaire ne soit endommagé et que le matériau se décolle simplement de la cornée.
7. Adopter une approche tangentielle
Toujours approcher le corps étranger de manière tangentielle pour éviter la perforation cornéenne. Le fait de donner au patient une cible sur laquelle se concentrer ralentira le mouvement des yeux et diminuera l’anxiété du patient. L’entrée au niveau du bord périphérique temporal du corps étranger, avec une profondeur à peine supérieure à celle du corps étranger, permet généralement de retirer l’agent incriminé avec un minimum de dommages collatéraux. Un mouvement subtil de flicage termine généralement la procédure.
8. retirer l’anneau de rouille
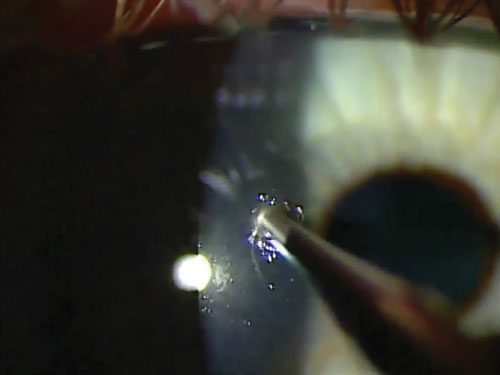
Après avoir retiré un corps étranger métallique, réévaluez la zone d’excavation pour détecter la présence de rouille. Si le métal est logé dans la cornée pendant plus de quatre à six heures, la rouille commence à se former dans les tissus adjacents. Cette rouille se présente généralement sous la forme d’un anneau brun-orange qui semble s’enfoncer dans les tissus environnants. On observe aussi généralement une tache brune dense au fond de la zone excavée. Bien que l’anneau de rouille puisse parfois être soulevé en entier avec une pince de bijoutier, une brosse d’Alger sera nécessaire dans la grande majorité des cas pour libérer la zone de rouille. Veillez à utiliser un embout propre et stérilisé pour chaque cas.
La brosse d’Alger doit être amenée vers la zone de manière tangentielle. Bien que le stroma soit difficile à pénétrer avec une brosse d’Alger, il est tout de même prudent de travailler tangentiellement et non perpendiculairement. Il est également plus facile de contrôler la profondeur de la brosse Alger depuis cet angle.
![]()
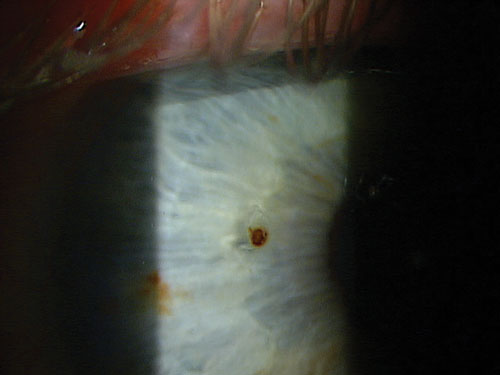
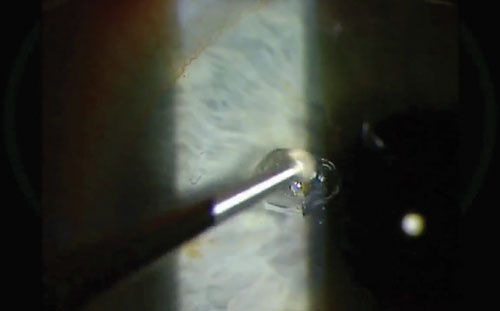
N’ayez pas peur d’exercer une pression pour faire sortir la rouille. Et faites plusieurs passages. Entre les deux, donnez au patient la possibilité de cligner des yeux. Malgré cela, il peut rester une trace de rouille, comme ici.
![]()
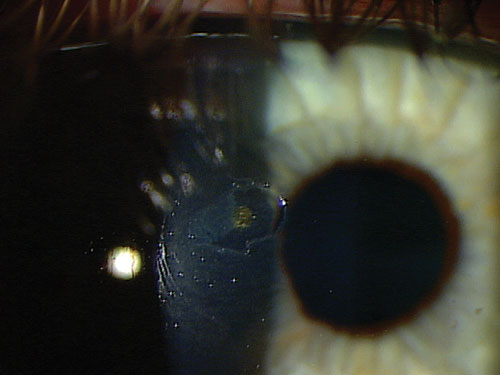
Pour faire sortir les dernières traces de rouille profonde et tenace, essayez de tenir la brosse Alger dans votre autre main. Cela inverse automatiquement le sens de rotation de la fraise dans la plaie pour bien la récurer.
Dans certains cas, une légère pression est nécessaire pour retirer adéquatement la rouille. Bien que la rouille puisse se détacher avec le temps et remonter plus près de la surface, essayez d’enlever autant de rouille que possible lors de la visite initiale afin d’éviter une réintroduction dans la zone, ce qui perturberait la guérison épithéliale. Une légère quantité de rouille laissée au centre de la fosse excavée se dissipera avec le temps, et selon le jugement du clinicien, il est souvent moins traumatisant de laisser une légère quantité de rouille que de perturber excessivement les tissus. Gardez à l’esprit que la rouille restante créera une inflammation et retardera la guérison, alors faites de votre mieux pour laisser la plaie aussi propre et exempte de rouille que possible.
Si vous êtes ambidextre en toute confiance, tenez la fraise dans votre main opposée pour permettre au mouvement de rotation de la lame d’approcher la plaie dans la direction opposée et de détacher les zones de rouille tenaces.
Après avoir réussi à ébavurer la rouille, passez l’aimant autour de la zone pour enlever toute limaille. Rincez l’œil avec du sérum physiologique pour nettoyer également le champ.
9. Faites une double vérification
Après une élimination réussie, soyez certain de réévaluer la zone. Évaluez avec la lumière blanche, et recherchez également tout corps étranger qui pourrait être tombé dans la conjonctive palpébrale inférieure. Faites une inspection finalisée avec de la fluorescéine de sodium et un filtre bleu de cobalt pour examiner et documenter l’étendue de l’évacuation et pour être certain qu’il n’y a pas de corps étranger ou de corps étranger supplémentaire.
10. Rx de manière appropriée
Postopératoire, placez le patient sous un antibiotique à large spectre pendant une semaine. (Gardez à l’esprit que les patients diabétiques se réépithélialisent généralement à un rythme plus lent). La gestion de la douleur dépend de l’étendue des dommages tissulaires et de la profondeur du corps étranger, ainsi que du niveau d’inflammation et d’infection.
Une lentille de contact à pansement peut également réduire l’inconfort. Elle crée une surface artificielle qui offre une protection contre le déchirement continu de l’épithélium, favorise la guérison et diminue le risque d’érosion cornéenne. Mais utilisez la lentille de contact à bande avec prudence. Si elle est placée sur l’œil d’un patient qui n’a pas d’expérience en matière de lentilles de contact, elle peut être délogée ou roulée par inadvertance, ce qui entraîne un autre appel téléphonique du patient préoccupé par l’inconfort produit. De plus, une lentille de contact à pansement peut contribuer à un climat plus infectieux, il faut donc surveiller le patient de près. Veillez à retirer la lentille de contact dans les 24 heures pour vérifier également l’œdème et les stries de la cornée.
Les normes de soins imposent que les cas de corps étrangers cornéens soient vus dans les 24 heures, mais cela varie certainement en fonction de la gravité et de la profondeur du corps étranger.
Le patch de pression est une autre méthode pour contrôler la douleur, mais il trouve moins de faveur auprès des patients qui mènent encore un style de vie actif, et est souvent inutile.
Dans le cas de corps étrangers superficiels non centraux, un antibiotique topique est généralement tout ce qui est nécessaire. Si une inflammation excessive s’est déjà produite ou si la quantité d’ébarbage nécessaire était importante, l’utilisation d’homatropine BID pendant trois jours, conjointement avec l’antibiotique topique, permet souvent une gestion adéquate de la douleur et diminue le risque d’iritis.
Les agents anti-inflammatoires non stéroïdiens topiques peuvent également aider à la gestion de la douleur sans compromettre la guérison épithéliale. Les stéroïdes, même en présence d’une iritis ou d’une iritis consécutive, sont relativement contre-indiqués tant qu’une ré-épithialisation n’a pas été constatée.
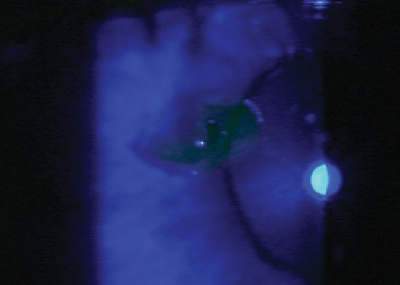
Dans le cas des corps étrangers centraux, sa profondeur détermine le niveau de médication. Les corps étrangers cornéens superficiels – quelle que soit leur localisation – ne laisseront pas de cicatrices. Mais si le corps étranger est situé au centre et a pénétré dans la couche stromale, il en résultera une cicatrice. Il faut alors envisager l’administration de stéroïdes pour aider à réduire la cicatrice et le risque de perte de vision potentielle. La posologie et la durée du traitement aux stéroïdes varient en fonction de la profondeur du corps étranger, de l’importance de l’inflammation et du risque de cicatrisation, mais la posologie la plus courante est QID pendant sept à dix jours, suivie d’une courte diminution progressive. Soyez agressif et utilisez un stéroïde puissant, comme l’acétate de prednisolone, le difluprednate ou le lotéprednol 0,5 %.
Une membrane amniotique, comme le dispositif Prokera Slim (Bio-Tissue), peut également être appropriée pour ces corps étrangers centraux et profonds où le risque de cicatrice est grand.
11. Revisiter le premier jour
Une guérison significative doit être constatée dans les 24 heures. Les préoccupations les plus courantes lors des visites postopératoires sont l’infection, l’iritis et l’érosion cornéenne récurrente.
12. Facturez correctement
Aucun travail n’est complet tant que la paperasse n’est pas faite. Le code couramment utilisé est 65222 (retrait de corps étrangers cornéens avec lampe à fente). Veillez à utiliser des modificateurs pour indiquer si plus d’un corps étranger a été retiré. Ce code n’a pas de période post-opératoire globale, il est donc approprié de facturer un code E/M pour les visites de suivi.
Les corps étrangers cornéens peuvent représenter une situation effrayante et menaçante pour la vision du patient. Avec l’éducation appropriée du patient, la technique d’enlèvement du corps étranger et le traitement, vous aurez le métal et la rouille hors de la cornée de manière efficace et efficiente. Votre patient repartira en se sentant nettement mieux et vous aurez gagné un patient à votre cabinet.
En supposant que l’appel téléphonique soit arrivé à la mi-temps, vous pouvez être de retour pour la deuxième mi-temps passionnante et vous l’apprécierez en sachant que vous avez rendu un service exceptionnel à votre patient, et votre patient appréciera la deuxième mi-temps rassuré d’être entre de bonnes mains et d’avoir fait le bon choix.
Le Dr Shetler est professeur adjoint et chef des installations de la clinique universitaire de l’Oklahoma College of Optometry.
Le Dr Lighthizer est le doyen adjoint des services de soins cliniques, le directeur de la formation continue et le chef de la clinique de soins spécialisés et de la clinique d’électrodiagnostic de l’Oklahoma College of Optometry.
Le Dr Lighthizer est un professeur adjoint et le chef des installations de la clinique universitaire de l’Oklahoma College of Optometry.