Zoals bij elke ziekte zijn er beïnvloedbare en niet beïnvloedbare risicofactoren die de ziekte veroorzaken. Genetica, geslacht, etniciteit en leeftijd zijn allemaal oncontroleerbaar. Mensen met type 1-diabetes die een genetische aanleg hebben voor een verhoogde en destructieve auto-immuunrespons, kunnen deze niet onder controle houden. Mensen die ouder zijn dan 65 jaar en van Afro-Amerikaanse afkomst zijn, lopen een groter risico om type 2 diabetes te ontwikkelen, maar kunnen deze factoren niet beheersen. Na een korte bespreking van genetica willen we ons richten op de beheersbare risicofactoren die we kunnen veranderen om diabetes te voorkomen.
Genetische Factoren
Genetica is als het krijgen van een geladen pistool, maar de levensstijl gedrag van obesitas, te veel eten, sedentaire levensstijl, enzovoort zijn wat de trekker overhaalt. Er wordt gezegd dat 90% van alle chronische ziekten kunnen worden uitgelokt of voorkomen door keuzes in levensstijl, met name dieet en lichaamsbeweging. Het genoom van een persoon bepaalt in sterke mate de kans op het ontwikkelen van type 2 diabetes. Als bijvoorbeeld een dizygotische tweeling type 2 diabetes ontwikkelt, is de kans ongeveer 25% dat de andere tweeling de ziekte ook zal krijgen. Het ziekterisico verdubbelt als de tweeling monozygoot (eeneiig) is: als een monozygote tweeling type 2 diabetes ontwikkelt, is de kans ongeveer 50% dat de andere tweeling de ziekte ook ontwikkelt (Maitra, 2009). Mensen met deze genetische predisposities ontwikkelen echter niet altijd klinische diabetes.
Het lijkt erop dat, om diabetes type 2 te ontwikkelen, andere gezondheidsproblemen moeten ingrijpen om de insulineresistentie en bètaceldisfunctie te activeren of te verergeren (Maitra, 2009). Mensen met een genetische predispositie kunnen de volledige ontwikkeling van de ziekte wellicht voorkomen door een gezondheidsbevorderende levensstijl die overgewicht en obesitas voorkomt.
Diabetes type 2 is polygeen, wat betekent dat er meestal sprake is van de expressie van meer dan één problematisch gen. Er zijn meer dan twintig genvarianten gedocumenteerd die mogelijk bijdragen aan de ontwikkeling van type 2 diabetes, en de problematische genen bevinden zich op een aantal chromosomen. Er is niet één enkele combinatie van genen die tot type 2 diabetes leidt. In plaats daarvan kan de expressie van een verscheidenheid van combinaties van problematische genen leiden tot de volledige ontwikkeling van type 2 diabetes.
“Uit de toenemende gegevens blijkt dat type 2 diabetes waarschijnlijk een verzameling is van vele nauw verwante ziekten met uiteenlopende maar vaak overlappende primaire mechanismen die zowel een verminderde insulinesecretie als insulineresistentie omvatten” (Grant et al., 2009).
Test uw kennis
Type 2 diabetes:
- Is een onvermijdelijke ziekte van het ouder worden.
- Is onvermijdelijk bij mensen van wie de familie de ziekte heeft.
- kan zich ontwikkelen bij mensen met een genetische aanleg en extra risicofactoren.
- wordt meestal veroorzaakt door de mutatie van één enkel gen dat T2D wordt genoemd.
Toep uw kennis
Uw patiënt wil weten waarom hij diabetes type 2 heeft ontwikkeld. Welke risicofactoren zou u beoordelen?
Antwoord: C
Controleerbare risicofactoren
Een aantal gezondheidsproblemen hangt nauw samen met de ontwikkeling van diabetes type 2. Deze gezondheidsproblemen zijn noch absolute, noch onafhankelijke oorzaken van de ziekte; dat wil zeggen dat niet alle mensen met deze problemen type 2 diabetes krijgen. Toch zijn het belangrijke risicofactoren, omdat ze diabetes type 2 in de hand werken of verergeren bij mensen die er aanleg voor hebben.
De belangrijkste risicofactoren voor diabetes type 2 zijn obesitas, lichamelijke inactiviteit, ongezonde voeding, hyperglykemie, stress en chronische ontstekingen.
Obesitas
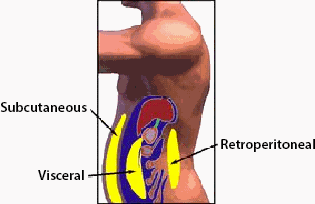
Vet dat zich in de buikholte bevindt – visceraal of intra-abdominaal vet – verschilt metabolisch van subcutaan vet. Intra-abdominaal vet is een risicofactor voor type 2-diabetes. De tailleomtrek van een persoon is een goede indicator van de hoeveelheid vet in de buik van de persoon (NHLBI, 2015).
Extra lichaamsvet veroorzaakt insulineresistentie, en het risico op het ontwikkelen van type 2 diabetes neemt toe naarmate het aandeel lichaamsvet toeneemt. Body mass index (BMI) wordt gebruikt om de verhouding van lichaamsvet tot het totale lichaamsgewicht te meten. Het risico is groter wanneer het overtollige vet zich in de buikholte heeft opgehoopt, in plaats van onder de huid. Overtollig intra-abdominaal vet is een kenmerk van meer dan 4 op de 5 patiënten met type 2 diabetes.
Adiposeweefsel bevordert insulineresistentie op een aantal manieren. Overtollig vet, vooral visceraal vet, leidt tot hogere bloedspiegels van vetzuren, en vetzuren verminderen de glucose-opname, wat insulineresistentie in de skeletspieren veroorzaakt. Bovendien geeft vetweefsel bij zwaarlijvige mensen minder adiponectine af, een hormoon dat insulineresistentie vermindert. Overtollig vetweefsel scheidt ook extra ontstekingsbevorderende moleculen (cytokinen) af, die de insulineresistentie verhogen. De verhoogde insulineresistentie door al deze oorzaken leidt tot hyperinsulinemie, waardoor disfunctionele bètacellen verder verzwakken (ADA, 2015).
Test je kennis
Een gezondheidsprobleem dat direct het risico op het ontwikkelen van diabetes type 2 verhoogt, is:
- Intra-abdominaal vet.
- Periodontale aandoeningen.
- Voetblessures.
- Osteoporose.
Toep uw kennis
Wat is de eerste gedragsaanpassing waar u zich op moet richten voor de meeste mensen met diabetes type 2?
Antwoord: A
Verandering in prevalentie van obesitas (naar BMI) 2005-2010
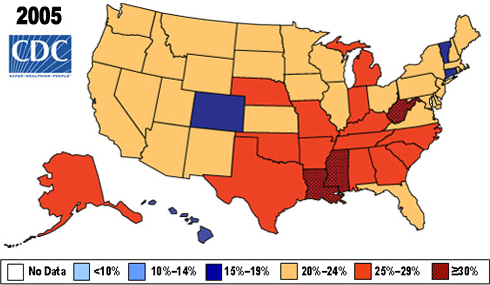
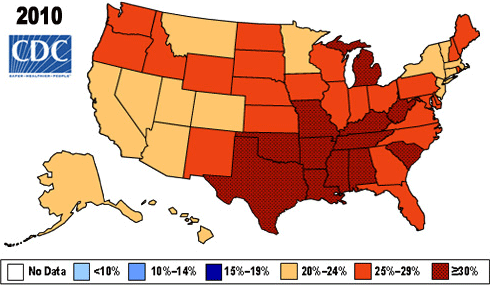
Bron: CDC.
Fysieke inactiviteit
Fysieke inactiviteit is een andere belangrijke risicofactor voor de ontwikkeling van diabetes type 2. Deels is dit het gevolg van de neiging van sedentaire mensen om triglyceriden in hun spiercellen op te hopen en aan te komen.
Lichamelijke oefening is een krachtige tegenkracht voor insulineresistentie. Regelmatige lichaamsbeweging verbetert de glycemische controle en vermindert het risico op het ontwikkelen van cardiovasculaire complicaties bij mensen met diabetes type 2. “Bovendien kan regelmatige lichaamsbeweging diabetes type 2 voorkomen bij personen met een hoog risico” (ADA, 2015).
Slechte voeding
Een voedingsgewoonte die leidt tot obesitas verhoogt ook de kans van een persoon om door te groeien van prediabetes naar diabetes.
- Een koolhydraatrijk dieet daagt het glucoseverlagende vermogen van een persoon met prediabetes uit en versnelt de ontwikkeling van diabetes type 2.
- Een vetrijk, vezelarm dieet, vooral een dieet met verzadigde vetten en transvetten, veroorzaakt dyslipidemieën, die de insulineresistentie verergeren en de ontwikkeling van diabetes type 2 bevorderen.
Hyperglykemie
Een beheersbare risicofactor van diabetes mellitus is een progressieve hyperglykemische toestand die kan worden veroorzaakt door frequent gebruik van veel koolhydraten. Skeletspieren en vetweefsel die overbelast raken met glucose zijn minder goed in staat om meer glucose op te nemen, waardoor hyperglykemie bijdraagt aan insulineresistentie, prediabetes, en uiteindelijk diabetes (Buse et al., 2008).
Stress
Stress activeert het sympathische autonome zenuwstelsel in de “vecht of vlucht” reactie. Cortisol, bekend als het stresshormoon van de bijnieren, neemt toe en werkt als een tegenregulerend hormoon voor insuline. Cortisol verhoogt het BG-niveau in een poging om glucose naar de spiercellen te brengen om zo de stressor te bestrijden. Chronische stress leidt tot chronische hyperglykemie, die op zijn beurt de insulineresistentie verhoogt en diabetes type 2 uitlokt bij mensen met aanleg.
Chronische ontsteking
Diabetes type 2 wijzigt de werking van het immuunsysteem. Insulineresistentie, hyperglykemie en hyperinsulinemie leiden samen tot een aanhoudende ontstekingsreactie. Tegelijkertijd leidt een chronische ontstekingstoestand tot chronische hyperglykemie, die vervolgens bijdraagt aan de progressie van type 2 diabetes (O’Connor et al., 2006).
Mensen die in een constante staat van emotionele en fysieke stress verkeren, verkeren voortdurend in een milde staat van ontsteking. Hun bloed vertoont aanhoudende verhogingen van ontstekingsmoleculen, zoals C-reactief proteïne en interleukine-6. De ontstekingsbevorderende cytokinen veroorzaken een verhoging van het peil van het adrenocorticotroop hormoon (ACTH), dat de directe stimulans is voor de cortisolsecretie. Ontsteking verhoogt het glucosegehalte in het bloed, waardoor hyperglykemie en uiteindelijk insulineresistentie ontstaan. Voeding, letsel, stress en andere ziekteprocessen kunnen allemaal chronische ontsteking veroorzaken.