Una encuesta reciente realizada a profesionales de la salud ocular reveló que casi el 50% de todos los pacientes atendidos por los optometristas son diagnosticados de blefaritis.1 Sin duda, es una de las afecciones más comunes que se encuentran en cualquier consulta de atención ocular primaria. Sin embargo, a pesar de su prevalencia, existen varias deficiencias importantes en el diagnóstico y el tratamiento de la blefaritis.

Obstáculos para el tratamiento eficaz
Los síntomas asociados a la blefaritis (ardor, picor, arenilla, dolor, visión borrosa intermitente) son bastante inespecíficos y pueden coincidir con los de diversos trastornos de la superficie ocular relacionados. Estos síntomas suelen atribuirse erróneamente a otras afecciones, como el ojo seco, la enfermedad ocular alérgica y la conjuntivitis bacteriana, por nombrar algunas.
Y dado que los médicos de hoy en día suelen tener prisa, pueden tomar decisiones precipitadas sin beneficiarse de una evaluación ocular exhaustiva.
En resumen, algunos médicos diagnostican sólo por la historia y los síntomas, sin tomarse el tiempo de examinar detenidamente las estructuras oculares (véase «El tratamiento adecuado requiere una cuidadosa categorización»). Esto es particularmente cierto en el caso de la disfunción de las glándulas de meibomio (MGD); los médicos a menudo admiten que no inspeccionan y expresan regularmente las glándulas de meibomio durante el curso de un examen, incluso cuando los síntomas dictan que lo hagan.
El segundo obstáculo importante para el manejo eficaz de la blefaritis es el hecho de que, incluso cuando la condición se diagnostica correctamente, los médicos pueden no prescribir una terapia adecuada y definitiva. Con demasiada frecuencia, los médicos confían en sus «hojas de higiene de los párpados» preimpresas para tratar este grupo de trastornos, la mayoría de las cuales están lamentablemente anticuadas o incompletas. Además, confiar en que los pacientes inicien y mantengan los cambios de comportamiento, como la limpieza diaria de los párpados y el masaje, sin explicación ni refuerzo, simplemente invita al incumplimiento.
Estrategias de gestión
La terapia adecuada para la blefaritis debe consistir en:
– Educación, incluyendo la etiología, el curso y el pronóstico de la enfermedad.
– Terapia agresiva a corto plazo, que a menudo requiere el uso de agentes terapéuticos tópicos.
– Terapia de mantenimiento a largo plazo, para prevenir las recidivas.
– Modificación de la conducta, como las técnicas de higiene de los párpados, para garantizar un entorno ocular continuamente saludable y estable.
Además, la terapia de la blefaritis debe ser «específica para cada caso» para cada paciente, porque las opciones de tratamiento para un individuo con blefaritis seborreica leve no son, obviamente, las mismas para un paciente con MGD avanzada.
Las estrategias de tratamiento para cualquier forma de blefaritis deben ser multifacéticas; rara vez una simple técnica o agente servirá para tratar completamente los signos y síntomas de estos trastornos crónicos. Se puede utilizar una variedad de modalidades, incluyendo la terapia de lubricación, la higiene de los párpados, los medicamentos tópicos e incluso los medicamentos orales.
Informe de un caso
– Historia. Un hombre hispano de 50 años se presentó con quejas de ojos rojos e irritados, que había experimentado durante los últimos meses. Informó de que tenía los párpados costrosos al despertarse cada mañana. Afirmó además que se le había aconsejado usar exfoliantes para párpados y lágrimas artificiales en el pasado, pero que esto no alivió sus síntomas. Su historia ocular anterior, así como su historia médica, no eran destacables.
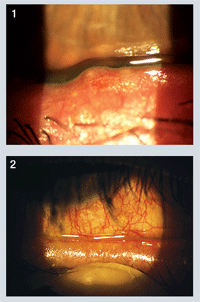
– Datos diagnósticos. En la exploración, la agudeza visual mejor corregida era de 20/20 O.U. La evaluación biomicroscópica reveló hiperemia conjuntival bilateral con evidencia de restos de lágrimas «espumosas» tanto en la parte inferior como en la medial de ambos ojos. El tiempo de ruptura de la película lagrimal (TFBUT) era de aproximadamente tres segundos en cada ojo. No había evidencia de infiltración corneal, aunque había una leve epiteliopatía puntiforme en ambos ojos. La evaluación del párpado reveló una costra moderada en las pestañas de la base, así como tilosis ciliar (figura 1) y tapones meibomianos con secreciones turbias al expresarse manualmente (figura 2).
– Discusión. Basándonos en la presentación y la historia, diagnosticamos a la paciente con blefaritis mixta y enfermedad de la superficie ocular asociada en ambos ojos. El tratamiento se inició de la siguiente manera: AzaSite (azitromicina 1% solución oftálmica; Inspire Pharmaceuticals) b.i.d. durante dos días, seguido de una vez al día durante las dos semanas siguientes. Recomendamos el colirio lubricante Soothe XP (Baush + Lomb) para la irritación adicional, según fuera necesario. Además, instruimos a la paciente sobre la higiene adecuada de los párpados, incluido el uso diario de compresas calientes.
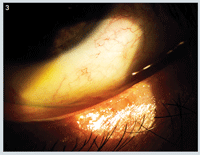
El paciente regresó dos semanas más tarde e informó de una gran mejora de los signos y síntomas. Mostró una marcada mejoría de la blefaritis, así como la disminución de la inyección conjuntival y la normalización del margen del párpado (figura 3).
Históricamente, los optometristas tendían a adoptar un enfoque de «menos invasivo» a «más invasivo», confiando en las opciones de venta libre inicialmente y reservando los agentes farmacéuticos sólo para los casos más extremos. Sin embargo, el pensamiento y la experiencia recientes sugieren que ésta puede no ser la forma más eficaz de tratar a la mayoría de los pacientes.
El tratamiento adecuado requiere una cuidadosa categorización
Típicamente, reconocemos dos amplias categorías de blefaritis: anterior y posterior. La blefaritis anterior denota aquellas manifestaciones que afectan principalmente a las pestañas y a sus glándulas pilosebáceas asociadas; esta categoría puede dividirse a su vez en categorías bacterianas y seborreicas. La blefaritis posterior se refiere a los trastornos de las glándulas meibomiangulares, glándulas sebáceas modificadas destinadas a producir el complejo componente lipídico. En consecuencia, la blefaritis posterior suele denominarse meibomitis o, más comúnmente, disfunción de las glándulas de meibomio (MGD).
La blefaritis posterior asociada a bacterias es el resultado del sobrecrecimiento bacteriano -más comúnmente Staphylococcus epidermidis y Staph. Aureus- a lo largo de los márgenes del párpado y las pestañas. Los productos bacterianos tóxicos liberados en la película lagrimal estimulan la producción y liberación de citoquinas proinflamatorias y conducen al reclutamiento de células inflamatorias, lo que desencadena una inflamación inducida por el huésped y por el organismo.2 La blefaritis bacteriana puede reconocerse por sus márgenes del párpado inflamados y eritematosos y por la presencia de costras secas en las pestañas, especialmente en las del cuello.
La blefaritis seborreica es el resultado de una disfunción de las glándulas pilosebáceas y puede estar relacionada con Malassezia furfur (anteriormente denominada Pityrosporumovale), un hongo patógeno que reside en los folículos pilosos o cerca de ellos.3 En la seborrea, las glándulas producen un exceso de sebo, lo que da lugar a la acumulación de escamas grandes y grasientas a lo largo del tallo del pelo y de la piel circundante. Las zonas más comunes son las cejas, la glabela y el cuero cabelludo anterior; en la blefaritis seborreica, estas escamas «similares a la caspa» son evidentes a lo largo de las pestañas y los márgenes del párpado. El eritema del párpado suele ser leve, excepto en casos extremos.
La DMG es una enfermedad marcada por la obstrucción e inflamación crónicas de las glándulas de meibomio. Las observaciones clínicas e histopáticas de los sujetos con DMG han revelado una abundancia de oclusión ductal debido a la hiperqueratinización del epitelio ductal, así como una posible pérdida de glándulas en la enfermedad avanzada.4,5 Asimismo, las secreciones lipídicas meibomianas de estos individuos están más saturadas y contienen hidrocarburos de cadena menos ramificada y más proteínas.6 Este cambio da lugar a secreciones lipídicas más ordenadas y viscosas, que retrasan el flujo e impiden la entrega de meibum al margen del párpado. El estancamiento del meibum significa que hay menos líquido disponible para formar la película lagrimal, lo que da lugar a un aumento de la evaporación de la lágrima y de la osmolaridad de la misma.7,8
Pero, además de la reducción de la producción de lípidos lagrimales, la DMG también se ve agravada por la presencia de flora bacteriana, como el Propionibacterium acnes y el Staph. epidermidis, que parecen prosperar en este entorno.2 Estas bacterias secretan lipasas, que actúan directamente sobre el meibum, iniciando la conversión de los lípidos en ácidos grasos libres y jabones. Estos elementos no deseados, a su vez, provocan una irritación de la superficie ocular y alteran aún más la película lagrimal.8
Las alteraciones de la glándula y del meibum que son evidentes en la DMG suelen producirse con el aumento de la edad, pero también pueden estar asociadas a varias afecciones dermatológicas, en particular la rosácea.9 Las manifestaciones clínicas de la DMG incluyen una mala estabilidad de la película lagrimal, que puede estar marcada por un rápido tiempo de ruptura de la lágrima y/o la presencia de lágrimas «espumosas» (que representan la saponificación de los lípidos). También puede observarse una punctatoqueratopatía, especialmente a lo largo del tercio inferior de la córnea.
La inspección del margen del párpado revela la presencia de glandoríficos inspirados en la línea gris y un meibum turbio, viscoso o a veces similar a la pasta de dientes tras la expresión digital de las glándulas. Las complicaciones a largo plazo de la MGD pueden incluir la hordeola recurrente, la chalazia y, finalmente, el abandono de las glándulas de meibomio.
Opciones de tratamiento
Revisemos las diversas opciones de tratamiento y exploremos su utilidad clínica.
– Suplemento lagrimal. Uno de los pocos tratamientos universales para la enfermedad de la superficie ocular es el uso de la terapia de lubricación, o como nos referimos más comúnmente a estos productos, «lágrimas artificiales.» Independientemente de que la afección sea consecuencia de una deficiencia acuosa o de una disfunción del párpado, el resultado final es una película lagrimal comprometida y un daño por fricción en la superficie ocular. Por lo tanto, es fundamental reponer esa humedad perdida y restaurar el efecto de barrera y lubricación de las lágrimas. Mientras que algunos descartan esta terapia como un alivio meramente transitorio y paliativo, la suplementación de las lágrimas es, de hecho, un elemento crucial para aliviar los síntomas y restaurar la integridad de la superficie ocular.
Lo ideal es que una lágrima artificial imite fielmente las lágrimas naturales del paciente y tenga como objetivo restaurar el elemento o elementos específicos que se han agotado. Los productos lagrimales también deben tener ingredientes que prolonguen su tiempo de residencia en la superficie ocular y reparen los elementos dañados de la película lagrimal, ya sea la capa proximal de mucina o la capa aceitosa superficial. En la blefaritis, es la capa aceitosa la que está comprometida y, por lo tanto, los productos emolientes lipídicos suelen ser los preferidos para estas afecciones, especialmente la DMS. Algunas buenas opciones son Soothe XP (Bausch + Lomb), FreshKote (Focus Laboratories) y el nuevo Systane Balance (Alcon).
– Higiene de los párpados. La higiene del párpado es considerada por muchos profesionales como el pilar del tratamiento de la blefaritis, y de hecho, puede ser un elemento crucial para restaurar y mantener la salud del margen del párpado. En la mayoría de los casos, la higiene del párpado se compone de dos elementos: la hipertermia del párpado (también conocida como compresas calientes) y las friegas del párpado, que implican la limpieza directa de los márgenes del párpado con un detergente suave.
La hipertermia del párpado puede ser útil tanto en la blefaritis anterior como en la posterior. La aplicación directa de calor (aproximadamente de 105 °F a 110 °F) en los márgenes del párpado ayuda a mejorar la circulación en los párpados y a disminuir la viscosidad de las secreciones meibomianas, permitiendo que fluyan más libremente.10,11 Además, el calor ayuda a controlar el sobrecrecimiento bacteriano y a disolver los residuos del párpado con costra, facilitando su eliminación.
Los exfoliantes del párpado son beneficiosos para los pacientes con blefaritis anterior, porque eliminan el exceso de sebo y los residuos, al tiempo que reducen aún más el exceso de colonización bacteriana de los márgenes del párpado.
Sin embargo, la limpieza del párpado con champú para bebés u otro producto a base de detergente puede ser realmente contraproducente en los pacientes con DGM. Estos agentes funcionan de forma similar a las lipasas bacterianas, descomponiendo el meibum residual y sano en ácidos grasos libres y jabones, comprometiendo aún más los elementos lagrimales lipídicos y aumentando los síntomas.11
La higiene de los párpados, ya sea con o sin exfoliación de los párpados, suele recomendarse dos veces al día durante los dos primeros días, y luego una vez al día por la noche durante 28 días adicionales a partir de entonces.11
– Medicamentos tópicos. Históricamente, el uso de antibióticos tópicos en la blefaritis anterior se reservaba sólo para los casos más crónicos y graves. Los medicamentos como la bacitracina y la pomada de eritromicina eran los fármacos de elección, y no era raro que los pacientes utilizaran estos medicamentos tres o cuatro veces al día.12 Aunque estos agentes pueden haber ayudado a tratar el componente bacteriano de la blefaritis, lamentablemente ofrecían poca eficacia antiinflamatoria. Por lo tanto, muchos médicos recurrieron a combinaciones de corticoesteroides y antibióticos para estos casos graves, descubriendo que el uso de un esteroide concurrente daba lugar a grados más rápidos y mayores de mejora de los signos y síntomas de la blefaritis.13,14
Desgraciadamente, los efectos a largo plazo de los corticoesteroides deben sopesarse siempre con el beneficio de cualquier enfermedad crónica. En la actualidad, la mayoría de los expertos recomiendan los corticosteroides sólo para su uso a corto plazo -por lo general, dos semanas o menos- en un esfuerzo por «poner en marcha» la terapia para la blefaritis anterior o la blefaroconjuntivitis de moderada a grave.
Una de las incorporaciones más recientes al tratamiento de la blefaritis es la azitromicina tópica (AzaSite, Inspire Pharmaceuticals). A pesar de que no está específicamente aprobado por la FDA para el tratamiento de la enfermedad del margen del párpado, AzaSite se ha convertido rápidamente en uno de los medicamentos tópicos más ampliamente adoptados para la terapia de la blefaritis, en particular en la optometría. Aunque gran parte del apoyo a esta terapia proviene de historias anecdóticas de éxito clínico (véase el informe de un caso en la página 64), ahora hay varios estudios publicados que también muestran una clara mejora de los signos y síntomas de la blefaritis cuando se trata con AzaSite.15-17
Además de proporcionar eficacia antimicrobiana contra los patógenos bacterianos más comunes, se ha demostrado que la azitromicina aborda eficazmente la inflamación al inhibir la producción de citoquinas proinflamatorias y metaloproteinasas de la matriz (MMP), en parte mediante la supresión del factor de transcripción nuclear kappa B (NF-KB).18,19 Un estudio in vitro presentado en ARVO en 2008 descubrió que la azitromicina tópica es tan eficaz como la doxiciclina para suprimir las MMP en el tejido corneal humano y bovino.20
Clinicamente, Gary Foulks, M.D., y sus asociados demostraron que el uso de AzaSite durante cuatro semanas en pacientes con MGD recalcitrante no sólo dio lugar a una mejora de los signos y síntomas, sino también a una mayor ordenación de los lípidos meibomianos y a una posterior alteración de la temperatura de transición de fase; en otras palabras, un componente oleoso más fino y menos viscoso con un punto de fusión más bajo.17 Se están realizando estudios adicionales, e Inspire está buscando actualmente una indicación aprobada por la FDA para AzaSite en el tratamiento de la blefaritis.
– Medicamentos y suplementos orales. Los casos más crónicos o graves de blefaritis, especialmente la MGD, pueden justificar el uso de suplementos de ácidos grasos esenciales (AGE). Los AGE, especialmente la variedad omega-3, tienden a ser deficientes en la dieta occidental típica; sin embargo, estos agentes supuestamente tienen la capacidad de mejorar las secreciones meibomianas al estimular las prostaglandinas antiinflamatorias específicas de las lágrimas.21 La dosis típica consiste en 2g a 4g diarios, aunque hay muchas variedades de estos suplementos dietéticos y se debe aconsejar a los pacientes que lean todas las instrucciones y precauciones del envase. Los suplementos de AGE deben utilizarse con precaución en aquellos pacientes que toman anticoagulantes sistémicos o terapia antiplaquetaria (es decir, «anticoagulantes» como la aspirina, Coumadin Plavix o Ticlid ) debido a un posible efecto relacionado con la dosis en el tiempo de sangrado.22,23 Además, aconseje a los pacientes que puede producirse un aumento de la frecuencia urinaria y/o intestinal con estos suplementos, especialmente en dosis altas o al iniciar el tratamiento por primera vez.
Los derivados orales de la tetraciclina (por ejemplo, doxiciclina y minociclina) también han demostrado ser beneficiosos en casos de DMG avanzada. Se cree que estos fármacos dificultan la producción de lipasas bacterianas, que sirven para alterar la consistencia de los aceites de meibomio.24 Además, se reconoce que las tetraciclinas son potentes agentes antiinflamatorios, que inhiben la expresión de las metaloproteinasas de la matriz y otras citocinas de forma similar a la azitromicina.25,26 Pueden observarse efectos terapéuticos con tan sólo 40 mg de hiclato de doxiciclina al día, aunque suele haber una respuesta retardada -a menudo se necesitan hasta seis semanas- para que los pacientes aprecien una mejora sintomática.27
Dicen que «la familiaridad genera desprecio», y así es también en la práctica clínica. A menudo, son las afecciones más comunes las que acaban recibiendo menos atención. La blefaritis afecta a casi la mitad de nuestros pacientes y, sin embargo, sigue siendo un trastorno ocular infravalorado y mal gestionado por muchos oftalmólogos. Como tal, representa un área tremenda de oportunidades y crecimiento. La investigación emergente y las nuevas terapias únicas han estimulado un interés renovado en las diversas formas de blefaritis entre los especialistas en enfermedades de la superficie ocular. Es de esperar que esta mayor concienciación se traduzca finalmente en una mejor detección, gestión y control de este problema rampante.
El Dr. Kabat es editor colaborador de Review of Optometry. Es consultor de Alcon Laboratories e Inspire Pharmaceuticals. No tiene intereses financieros directos en ninguno de los productos mencionados en este artículo. La Dra. Shechtman es editora colaboradora de Review of Optometry. No tiene intereses financieros directos en ninguno de los productos mencionados en este artículo.
1. Lemp M, Nichols K. Blefaritis en los Estados Unidos 2009: Una perspectiva basada en una encuesta sobre la prevalencia y el tratamiento. Ocul Surf. 2009 Apr;7(2 suppl):S1-14.
2. O’Brien TP. El papel de las bacterias en la blefaritis. Ocul Surf. 2009 Apr;7(2 Suppl):S21-2.
3. Gupta AK, Bluhm R, Cooper EA, et al. Seborrheic dermatitis. Dermatol Clin. 2003 Jul;21(3):401-12.
4. Obata H. Anatomy and histopathology of human meibomian gland. Cornea. 2002 Oct;21(7 Suppl):S70-4.
5. Gutgesell VJ, Stern GA, Hood CI. Histopathology of meibomian gland dysfunction. Am J Ophthalmol. 1982 Sep;94(3):383-7.
6. Oshima Y, Sato H, Zaghloul A, et al. Characterization of human meibum lipid using Raman spectroscopy. Curr Eye Res. 2009;34:824-835.
7. Mathers WD, Shields WJ, Sachdev MS, et al. Meibomian gland dysfunction in chronic blepharitis. Cornea. 1991 Jul;10(4):277-85.
8. McCulley JP, Shine WE. Meibomian gland function and the tear lipid layer. Ocul Surf. 2003 Jul;1(3):97-106.
9. Foulks GN, Borchman D. Disfunción de las glándulas de Meibomio: el pasado, el presente y el futuro. Eye Contact Lens. 2010 Sep;36(5):249-53.
10. Blackie CA, Solomon JD, Greiner JV, et al. Inner eyelid surface temperature as a function of warm compress methodology. Optom Vis Sci. 2008 Aug;85(8):675-83.
11. Donnenfeld ED, Mah FS, McDonald MB, et al. Nuevas consideraciones en el tratamiento de la blefaritis anterior y posterior. Refractive Eyecare. 2008 Apr;12 Suppl:3-14.
12. Smolin G, Okumoto M. Staphylococcal blepharitis. Arch Ophthalmol. 1977 May;95(5):812-6.
13. Donshik P, Kulvin SM, Mckinley P, Skowron R. Treatment of chronic staphylococcal blepharoconjunctivitis with a new topical steroid anti-infective ophthalmic solution. Ann Ophthalmol. 1983 Feb;15(2):162-7.
14. Shulman DG, Sargent JB, Stewart RH, Mester U. Comparative evaluation of the short-term bactericidal potential of a steroid-antibiotic combination versus steroid in the treatment of chronic bacterial blepharitis and conjunctivitis. Eur J Ophthalmol. 1996 Oct-Dec;6(4):361-7.
15. Luchs J. Eficacia de la solución oftálmica tópica de azitromicina al 1% en el tratamiento de la blefaritis posterior. Adv Ther. 2008 Sep;25(9):858-70.
16. Haque RM, Torkildsen GL, Brubaker K, et al. Estudio abierto multicéntrico que evalúa la eficacia de azitromicina solución oftálmica al 1% en los signos y síntomas de los sujetos con blefaritis. Cornea. 2010 Aug;29(8):871-7.
17. Foulks GN, Borchman D, Yappert M, et al. Tratamiento con azitromicina tópica para la disfunción de las glándulas de meibomio: respuesta clínica y alteraciones lipídicas. Cornea. 2010 Jul;29(7):781-8.
18. Abelson M, Protzko E, Shapiro A, et al. A randomized trial assessing the clinical efficacy and microbial eradication of 1% azithromycin ophthalmic solution vs tobramycin in adult and pediatric subjects with bacterial conjunctivitis. Clin Ophthalmol. 2007 Jun;1(2):177-82.
19. Ianaro A, Ialenti A, Maffia P, et al. Actividad antiinflamatoria de los antibióticos macrólidos. J Pharmacol Exper Ther. 2000 Jan;292(1):156–163.
20. Jacot JL, Jacot TA, Sheppard JD, et al. Evaluation of MMP 2/9 modulation by AzaSite and DuraSite in human corneal epithelial cells and bovine corneal endothelial cells in vitro. Ft. Lauderdale, FL: Association for Research in Vision and Ophthalmology; 2008 Apr 28.
21. Pinna A, Piccinini P, Carta F. Effect of oral linoleic and gamma-linolenic acid on meibomian gland dysfunction. Cornea. 2007 Apr;26(3):260-4.
22. Covington MB. Omega-3 fatty acids. Am Fam Physician. 2004 Jul 1;70(1):133-40.
23. Jalili M, Dehpour AR. Extremadamente prolongado INR asociado con warfarina en combinación con trazodona y ácidos grasos omega-3. Arch Med Res. 2007 Nov;38(8):901-4.
24. Dougherty JM, McCulley JP, Silvany RE, Meyer DR. El papel de la tetraciclina en la blefaritis crónica. Inhibición de la producción de lipasa en los estafilococos. Invest Ophthalmol Vis Sci. 1991 Oct;32(11):2970-5.
25. Ralph RA. Tetraciclinas y el tratamiento de la ulceración del estroma corneal: una revisión. Cornea. 2000 May;19(3):274-7.
26. Stone DU, Chodosh J. Oral tetracyclines for ocular rosacea: Una revisión de la literatura basada en la evidencia. Cornea. 2004 Jan;23(1):106-9.
27. Yoo SE, Lee DC, Chang MH. The effect of low-dose doxycycline therapy in chronic meibomian gland dysfunction. Korean J Ophthalmol. 2005 Dec;19(4):258-63.