¿Fue un touchdown, o su rodilla cayó justo antes de la línea de gol? El juego del campeonato está en marcha y antes de que el equipo de revisión en el palco pueda hacer la llamada, su teléfono suena. «Doc, odio molestarle durante el gran partido, pero no puedo aguantar más. Ayer estuve trabajando debajo de mi coche y pensé que mejoraría, pero…» y el resto es historia.
Extraer cuerpos extraños de la córnea puede ser uno de los aspectos más gratificantes de la profesión. Pueden interrumpir un día completo -o el partido del campeonato de la temporada-. Pero cuando se maneja de forma profesional y eficiente, este procedimiento no sólo preserva la vista, sino que también genera pacientes leales y referentes.
Este artículo es el primero de una nueva serie de seis partes que le mostrará, paso a paso, los procedimientos esenciales que puede realizar en la lámpara de hendidura. Además, en la página web de la Revista encontrarás un breve pero completo vídeo que te guiará por cada procedimiento.
1. Difundir la información
El primer paso para eliminar los cuerpos extraños de la córnea es tener pacientes. A pesar de los avances de los optometristas en el ámbito de la práctica y la adopción del modelo médico, muchos pacientes siguen pensando en Urgencias o en su médico de cabecera cuando les duelen los ojos y sospechan que tienen algo en ellos.
¿Aprovecha cada oportunidad para recordar a sus pacientes que usted y sus compañeros optometristas extraen a diario todo tipo de objetos del ojo? Una técnica sencilla que hemos comprobado que es muy eficaz es entregar al paciente su tarjeta, y luego escribir en ella su teléfono móvil o el número de servicio fuera de horario, y hacerles saber que recibirán atención especializada -y ahorrarán tiempo y dinero- cuando llamen a su consulta por una urgencia ocular. Una situación en la que todos ganan.
Otra idea: ¿Puede un paciente visitar su sitio web o su página de Facebook y ver un vídeo en el que usted retira un cuerpo extraño de la córnea y escuchar su voz tranquilizadora? Nosotros hemos hecho un vídeo. Usted también puede. (Vea el nuestro en www.reviewofoptometry.com.)
2. Establezca un triaje telefónico
El segundo paso es educar a su personal para que esté preparado para tratar al paciente con un presunto cuerpo extraño. Comienza en la recepción. Forma a tu jefe de acogida para que reconozca los signos de un cuerpo extraño corneal por teléfono y entienda la importancia de indicar al paciente que acuda directamente a la consulta.
Nosotros lo hacemos sencillo y hacemos hincapié en las tres cartas de presentación de los problemas corneales: dolor, fotofobia y lagrimeo. (O, en palabras del paciente, «Duele y lagrimea, sobre todo con el sol»)
3. Haga una historia cuidadosa
Antes de coger esa pica y hacer girar ese cepillo Alger, primero haga una historia completa para preparar el procedimiento. Como un buen investigador, haga las preguntas importantes: ¿qué, cuándo, dónde y cómo? En la gran mayoría de los casos, la historia suele explicarse muy rápidamente.
![]()
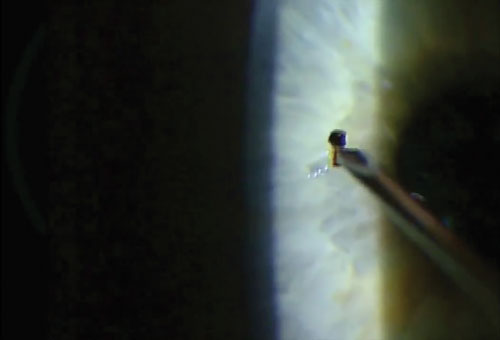
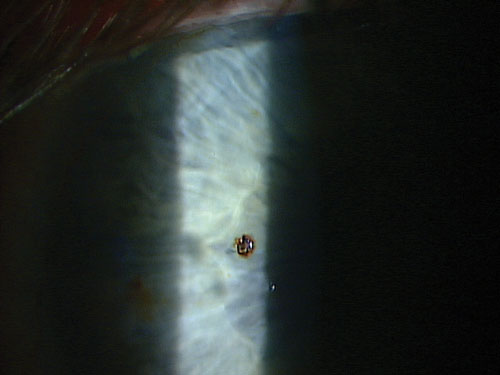
Después de hacer una buena historia, registrar la agudeza visual y anestesiar el ojo, es el momento de elegir el arma. Una espiga magnética o una aguja de calibre 25 funcionan bien para desalojar y extraer la mayoría de los cuerpos extraños metálicos superficiales sin dañar mucho el tejido circundante. Acérquese siempre al cuerpo extraño de forma tangencial para evitar perforar la córnea.
– ¿Qué? Si la sustancia entrante estaba asociada a materia vegetativa o a un clavo oxidado, la respuesta a esta pregunta influirá en el tipo de tratamiento que pueda ser necesario en el postoperatorio.
– ¿Cuándo? Esta pregunta se presta al tipo de educación que tendrá que proporcionar después de la eliminación, así como ser consciente de si las probabilidades de infección, inflamación y óxido han aumentado dramáticamente con el tiempo. Aproximadamente de cuatro a seis horas es todo el tiempo necesario para que el líquido de la córnea comience a descomponer el cuerpo extraño de hierro y el óxido comience a filtrarse en el tejido circundante.
– ¿Dónde? Aunque el «¿dónde?» no parece tan relevante clínicamente como el «¿qué?» y el «¿cuándo?», podría ser una de las anotaciones más buscadas en su expediente para evaluar los problemas de compensación del trabajador, qué compañía de seguros será responsable y otras cuestiones de seguridad.
Asegúrese de anotar en el registro si el paciente llevaba gafas de seguridad. Esto podría ser importante para una política de la empresa o, si se trata de un incidente personal, abre la puerta para educar y vender gafas de seguridad a su paciente. Un par de gafas de seguridad puede parecer un gasto trivial a la luz del dolor, la pérdida de trabajo y el coste monetario de la eliminación de un cuerpo extraño en la córnea.
– ¿Cómo? Preguntar cómo se produjo la lesión le ayudará a determinar la fuerza con la que el cuerpo extraño entró en la córnea y si serán necesarias otras exploraciones para descartar un cuerpo extraño intraocular. También es importante preguntar cuándo se vacunó el paciente contra el tétanos por última vez.
4. Determine la agudeza visual de entrada
Después del historial, asegúrese de que usted o su personal han registrado la mejor visión corregida antes de comenzar el procedimiento. Por razones clínicas y médico-legales, es muy importante conocer la visión mejor corregida del paciente antes de empezar. Explicar la ambliopía o la cicatrización previa en el estrado de los testigos es muy difícil si sus registros no indican la disminución de la visión previa, y usted se encuentra defendiendo la visión de 20/d después de haber retirado el cuerpo extraño.
5. Anestesie el ojo
El uso de proparacaína antes de la evaluación inicial hará que su paciente se sienta más cómodo durante el proceso y también mejorará la eficacia. Instile proparcaína en ambos ojos para reducir la sensibilidad de cada ojo y ayudar a prevenir el movimiento reflejo. Si la evaluación inicial fue cuestionada debido al dolor, ahora es el momento de repetir la evaluación del ojo implicado. La proparacaína suele ser el anestésico de elección, pero otros anestésicos tópicos, como la tetracaína, también proporcionan el efecto anestésico necesario.
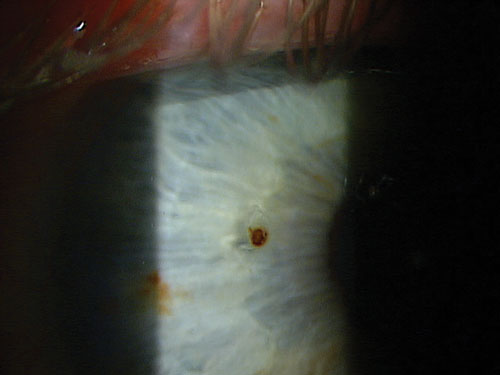
Después de retirar la partícula de metal, vuelva a examinar la zona. Si el metal ha estado alojado durante unas horas o más, es probable que quede una bolsa de óxido.
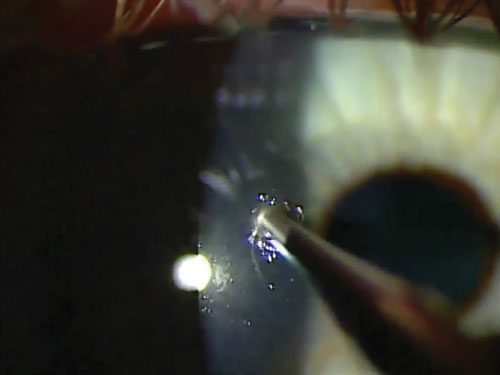
6. Elija el instrumento adecuado
El paso inicial en la lámpara de hendidura es conseguir la disposición del terreno. Recuerde que es ciertamente posible tener varios cuerpos extraños o uno en el otro ojo que el paciente puede desconocer. El adagio, «Si no está escrito, no está hecho» se aplica como con cualquier investigación médica. Por lo tanto, asegúrese de documentar la profundidad del cuerpo extraño, el tipo de cuerpo extraño, el estado del otro ojo, así como cualquier otra información pertinente.
Asegúrese de evaluar con precisión la profundidad del cuerpo extraño, teniendo en cuenta que los objetos que han penetrado en el estroma son más propensos a provocar cicatrices. Anote también la proximidad al eje visual.
Después de la encuesta inicial y la evaluación del cuerpo extraño, es el momento de elegir su arma. Mientras revisa sus opciones, aproveche este momento para comunicarse con su paciente sobre el procedimiento y las posibles complicaciones. Si le preocupa la cicatrización central y la posible pérdida de visión, coméntelo con el paciente antes del procedimiento. Si anticipa que necesitará el cepillo de Alger, explique el proceso al paciente y déle la oportunidad de escuchar el sonido del motor y tranquilícese de que esto se hará bajo anestesia.
Haga una pausa para dar al paciente la oportunidad de hacer preguntas y evaluar la ansiedad antes de proceder.
El instrumento que elija vendrá determinado por la tarea que se realice, así como por las preferencias personales. Si el cuerpo extraño identificado es metálico, considere la posibilidad de utilizar una espiga magnética. La ventaja de la espiga magnética es que a veces se puede extraer un cuerpo extraño metálico muy superficial con un daño mínimo del tejido. Además, la espiga está a su disposición para profundizar y raspar más si lo necesita. La otra ventaja del spud magnético es que podrá atrapar las escamas del material metálico con un barrido alrededor de la zona, y dejar el campo de la herida limpio de restos con un esfuerzo mínimo.
En muchos casos, el mejor instrumento es una aguja. Una aguja de calibre 25 y 5/8″ proporciona la fuerza adecuada y es lo suficientemente corta para evitar la flexión. Por lo general, se causa menos daño al tejido circundante cuando se utiliza una aguja que una espiga. El filo romo de la aguja reduce drásticamente el riesgo de perforación, pero en manos de un profesional firme, a menudo se prefiere la aguja.
En una minoría de casos, las pinzas de joyero pueden ser la mejor opción. Si el cuerpo extraño es de materia vegetativa, o simplemente está adherido a la córnea sin una verdadera penetración, las pinzas de joyero suelen ser el instrumento de elección para no dañar ningún tejido adicional y que el material simplemente se desprenda de la córnea.
7. Realice un abordaje tangencial
Siempre aborde el cuerpo extraño tangencialmente para evitar la perforación de la córnea. Dar al paciente un objetivo en el que centrarse ralentizará el movimiento del ojo y disminuirá la ansiedad del paciente. La entrada en el borde periférico temporal del cuerpo extraño, con una profundidad ligeramente superior a la del cuerpo extraño, suele dar lugar a la eliminación del agente agresor con un daño colateral mínimo. Un sutil movimiento de sacudida suele completar el procedimiento.
8. Retire el anillo de óxido
Después de retirar un cuerpo extraño metálico, vuelva a evaluar la zona de excavación para ver si hay óxido. Si el metal se aloja en la córnea durante más de cuatro a seis horas, el óxido comenzará a formarse en el tejido adyacente. Esto se ve típicamente como un anillo de color marrón anaranjado que parece penetrar en el tejido circundante. También suele observarse una densa mancha marrón en el fondo de la zona excavada. Aunque el anillo de óxido puede levantarse ocasionalmente en su totalidad con unas pinzas de joyero, en la gran mayoría de los casos se necesitará un cepillo Alger para liberar la zona de óxido. Asegúrese de utilizar una punta limpia y esterilizada para cada caso.
El cepillo de Alger debe llevarse hacia la zona tangencialmente. Aunque el estroma es difícil de penetrar con un cepillo Alger, sigue siendo prudente trabajar tangencialmente y no perpendicularmente. También es más fácil controlar la profundidad del cepillo Alger desde este ángulo.
![]()
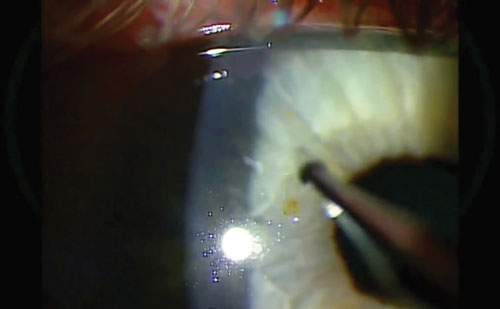
No tengas miedo de aplicar presión para sacar el óxido. Y da unas cuantas pasadas. Entre medias, dale al paciente la oportunidad de parpadear. Aun así, puede quedar un rastro de óxido, como se ve aquí.
![]()
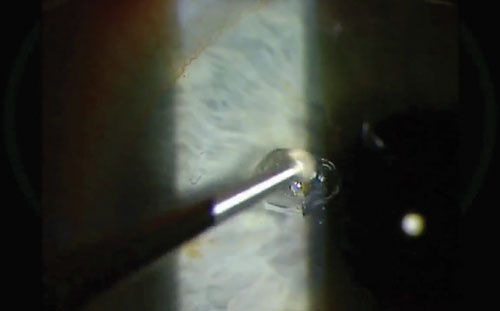
Para sacar lo último de ese óxido profundo y persistente, prueba a sujetar el cepillo Alger con la otra mano. Así se invierte automáticamente el sentido de giro de la fresa dentro de la herida para fregarla bien.
En algunos casos, se requiere una ligera presión para eliminar adecuadamente el óxido. Aunque el óxido puede aflojarse con el tiempo y acercarse a la superficie, intente eliminar la mayor cantidad posible de óxido en la visita inicial para evitar que vuelva a entrar en la zona, lo que perturbará la cicatrización epitelial. Una ligera cantidad de óxido que quede en el centro de la fosa excavada se disipará con el tiempo y, a juicio del clínico, suele ser menos traumático dejar una ligera cantidad de óxido frente a una excesiva alteración del tejido. Tenga en cuenta que el óxido restante creará inflamación y retrasará la cicatrización, así que haga todo lo posible para dejar la herida tan limpia y libre de óxido como sea posible.
Si es ambidiestro con confianza, sostenga la fresa en la mano opuesta para permitir que el movimiento giratorio de la hoja se acerque a la herida en la dirección opuesta y afloje las zonas de óxido persistentes.
Después de haber eliminado el óxido con éxito, pasa el imán alrededor de la zona para eliminar las limaduras. Enjuague el ojo con solución salina para limpiar también el campo.
9. Haga una doble comprobación
Después de la eliminación con éxito, asegúrese de volver a evaluar la zona. Evalúe con luz blanca y busque también cualquier materia extraña que pueda haber caído en la conjuntiva palpebral inferior. Realice una inspección final con fluoresceína sódica y filtro azul de cobalto para revisar y documentar el alcance de la evacuación y para asegurarse de que no existe materia extraña o cuerpos extraños adicionales.
10. Rx Apropiado
En el postoperatorio, coloque al paciente en un antibiótico de amplio espectro durante una semana. (Tenga en cuenta que los pacientes diabéticos suelen reepitelizar a un ritmo más lento). El manejo del dolor depende de la extensión del daño tisular y de la profundidad del cuerpo extraño, así como del nivel de inflamación e infección.
Una lente de contacto vendada también puede reducir las molestias. Crea una superficie artificial que proporciona protección contra el desgarro continuo del epitelio, favorece la cicatrización y disminuye el riesgo de erosión corneal. Sin embargo, hay que tener cuidado con las lentes de contacto vendadas. Si se coloca en el ojo de un paciente sin experiencia en el uso de lentes de contacto, podría desprenderse o enrollarse inadvertidamente, lo que provocaría otra llamada telefónica del paciente preocupado por las molestias producidas. Además, una lente de contacto vendada puede contribuir a crear un clima más infeccioso, por lo que hay que vigilar de cerca al paciente. Asegúrese de retirar la lente de contacto en 24 horas para revisar también la córnea en busca de edema y estrías.
El estándar de cuidado dicta que los casos de cuerpos extraños en la córnea sean vistos en 24 horas, pero ciertamente esto varía dependiendo de la gravedad y la profundidad del cuerpo extraño.
La aplicación de parches a presión es otro método para controlar el dolor, pero tiene menos aceptación entre los pacientes que siguen llevando un estilo de vida activo, y a menudo es innecesario.
En el caso de los cuerpos extraños superficiales no centrales, un antibiótico tópico es normalmente todo lo que se requiere. Si ya se ha producido una inflamación excesiva o la cantidad de fresado requerida era extensa, el uso de homatropina BID durante tres días, junto con el antibiótico tópico, a menudo proporciona un manejo adecuado del dolor y disminuye el riesgo de iritis.
Los agentes antiinflamatorios no esteroideos tópicos también pueden ayudar a controlar el dolor sin poner en peligro la curación epitelial. Los esteroides, incluso en presencia de iritis o iritis subsiguiente, están relativamente contraindicados hasta que se haya observado una reepitelización.
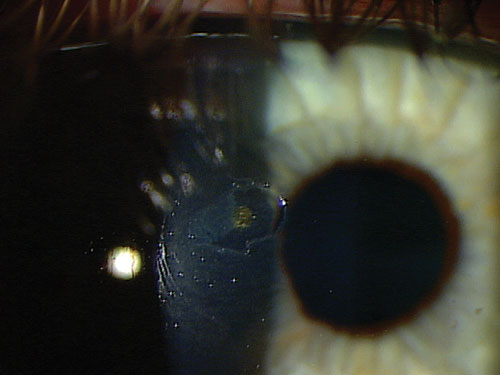
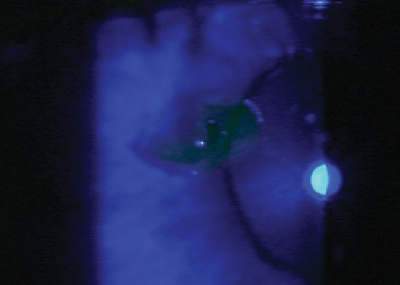
En el caso de los cuerpos extraños centrales, su profundidad determina el nivel de medicación. Los cuerpos extraños superficiales de la córnea -independientemente de su ubicación- no dejan cicatrices. Pero si el cuerpo extraño está situado en el centro y ha penetrado en la capa estromal, se producirán cicatrices. Por lo tanto, hay que considerar los esteroides para ayudar a reducir la cicatrización y el riesgo de una posible pérdida de visión. La dosis y la duración de los esteroides varían en función de la profundidad del cuerpo extraño, la cantidad de inflamación y el riesgo de cicatrización, pero la dosis más común es QID durante siete a 10 días, seguida de una breve reducción. Hay que ser agresivo y utilizar un esteroide fuerte, como acetato de prednisolona, difluprednate o loteprednol al 0,5%.
Una membrana amniótica, como el dispositivo Prokera Slim (Bio-Tissue), también puede ser apropiada para aquellos cuerpos extraños centrales y profundos en los que el riesgo de cicatrización es grande.
11. Revisar el primer día
Se debe observar una curación significativa en las primeras 24 horas. Las preocupaciones más comunes en las visitas postoperatorias son la infección, la iritis y la erosión corneal recurrente.
12. Facturar correctamente
Ningún trabajo está completo hasta que se hace el papeleo. El código que se utiliza habitualmente es el 65222 (Extracción de cuerpo extraño corneal con lámpara de hendidura). Asegúrese de utilizar modificadores para indicar si se ha extraído más de un cuerpo extraño. Este código no tiene un periodo postoperatorio global, por lo que es apropiado facturar un código E/M para las visitas de seguimiento.
Los cuerpos extraños corneales pueden representar una situación aterradora y de riesgo para la visión del paciente. Con la educación adecuada del paciente, la técnica de eliminación de cuerpos extraños y el tratamiento, usted tendrá el metal y el óxido fuera de la córnea de manera eficiente y eficaz. Su paciente se irá sintiéndose significativamente mejor y usted habrá ganado un paciente para su consulta.
Suponiendo que la llamada telefónica se produjera en el descanso, podrá volver para el emocionante segundo tiempo y lo disfrutará sabiendo que ha hecho un servicio excepcional para su paciente, y su paciente disfrutará del segundo tiempo con la seguridad de que está en buenas manos y que ha tomado la decisión correcta.
El Dr. Shetler es profesor adjunto y jefe de las instalaciones de la clínica universitaria del Colegio de Optometría de Oklahoma.
El Dr. Lighthizer es el decano adjunto de los servicios de atención clínica, director de formación continua y jefe de la clínica de atención especializada y de la clínica de electrodiagnóstico en el Oklahoma College of Optometry.