Se prepara la piel con antiséptico de clorhexidina desde justo por debajo de la línea del pezón hasta los ligamentos inguinales y lateralmente hasta la espina ilíaca anterosuperior. A continuación se cubre el campo operatorio con paños estériles.
Se realiza una incisión longitudinal de 1,5 cm en la cara inferior del ombligo y se profundiza a través de la grasa subcutánea hasta la vaina del recto anterior. El reflejo de la línea alba en el ombligo se agarra con una pinza de Kocher y se eleva en sentido cefálico. Con una cuchilla del nº 15, se realiza una incisión longitudinal de 1,2 cm en la línea alba. Se utiliza un punto de poliglactina 0 en una aguja UR para colocar puntos en U a cada lado de la incisión de la fascia.
A continuación, se eleva el peritoneo entre dos pinzas rectas y se incide con unas tijeras Metzenbaum, permitiendo la entrada en la cavidad abdominal. A continuación, se coloca un trocar de Hasson de 12 mm en la cavidad abdominal y se inicia la insuflación de gas a una presión máxima de 15 mm Hg.
Un laparoscopio de 30° es indispensable para toda la cirugía laparoscópica avanzada porque ofrece la visualización de las estructuras desde múltiples puntos de vista. Hay que tener en cuenta que un laparoscopio de 30° requiere un operador de cámara más hábil.
El laparoscopio se equilibra en blanco y se avanza lentamente en la cavidad abdominal. A continuación, se realiza una peritoneoscopia completa, con especial cuidado para evaluar el hígado, la superficie peritoneal y el epiplón en busca de signos de enfermedad metastásica.
Bajo visión directa, se colocan tres trócares más (véase la imagen siguiente).
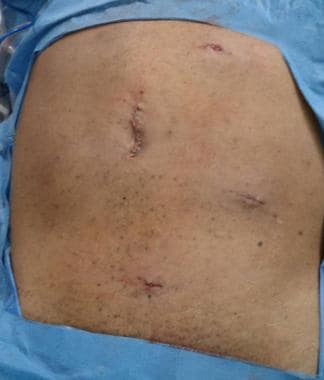
Colocación del sitio del trocar.
También se ha descrito un enfoque transumbilical de incisión única; la experiencia inicial sugiere que este enfoque puede ser factible y seguro. La hemicolectomía derecha laparoscópica de incisión única puede tener una curva de aprendizaje más larga que la hemicolectomía derecha laparoscópica convencional.
Los autores han descubierto que las dos reglas siguientes son útiles para este procedimiento:
-
La disección y la movilización se realizan mejor utilizando cizallas ultrasónicas para dividir las fijaciones finas; a continuación se utiliza una maniobra de empuje romo/suave para aprovechar y desarrollar los planos de fusión avascular entre el intestino y el retroperitoneo; estas fijaciones se comparan mejor con una cebolla pelada capa a capa
-
Después de cada paso de la movilización, el intestino debe volver a su posición anatómica antes de que el cirujano pase al siguiente paso; esto es crucial porque, en muchos casos, el colon derecho/colon transverso está distendido, puede ser muy flojo o está encajado en grasa, lo que facilita la desorientación del cirujano; devolver todo a su posición anatómica a lo largo del procedimiento sólo lleva unos segundos y puede ahorrar dolores de cabeza más adelante
-
Movilización del colon derecho
-
Movilización del colon transverso
-
Control del mesenterio y del margen proximal
-
Creación de anastomosis ileocólica
-
Inspección final y cierre
-
En primer lugar, permite la palpación del colon y la confirmación de los márgenes, que pueden estar distorsionados con la visión laparoscópica; los cirujanos menos experimentados han resecado enormes extensiones de colon debido a un juicio inexacto de los márgenes en la vista laparoscópica
-
En segundo lugar, la anastomosis extracorpórea es rápida y fácil de realizar incluso con ayudantes sin experiencia en laparoscopia (Ej, residentes)
-
En tercer lugar, la anastomosis extracorpórea no aumenta el tamaño de la incisión, que debe ser adecuada para la extracción de la muestra a pesar de ello
-
Adherencias extensas o densas
-
Imposibilidad de localizar la lesión
-
Evidencia de una malignidad T4 (invasión de estructuras adyacentes)
Se han descrito diferentes técnicas para la movilización colónica. Los autores prefieren la técnica de lateral a medial, que se describe en detalle a continuación. Sin embargo, en última instancia, la elección de la técnica depende de la preferencia de cada cirujano
El procedimiento puede resumirse en cinco pasos, como sigue:
Movilización del colon derecho
El paciente se coloca en posición de Trendelenburg con el lado derecho hacia arriba.
Se bajan las sujeciones congénitas del íleon terminal al retroperitoneo con la cizalla ultrasónica. Esta línea se sigue hasta la línea blanca de Toldt (ver el vídeo más abajo).
La técnica de los autores implica la incisión en la fina capa peritoneal con las tijeras ultrasónicas, seguida de una suave acción de empuje para desviar el colon derecho/cecum medialmente. Con este método, el plano entre el colon y la fascia de Gerota se delinea cuidadosamente. La combinación de la división de las capas finas y la distracción medial suave define los planos avasculares y permite la movilización medial del intestino hasta que se alcanza un punto por encima de las porciones segunda y tercera del duodeno.
Durante esta movilización, el cirujano notará que el colon está atado a las fijaciones de la flexión hepática. Hay que resistir la tentación de rodear esta esquina; es mejor llegar a ella desde arriba. Hay que tener mucho cuidado para evitar sumergirse en el retroperitoneo; esto causará lesiones en el riñón, los uréteres y/o el duodeno. Además, los grandes vasos se encuentran en estos planos profundos.
Es vital devolver el colon a su posición anatómica.
Movilización del colon transversal
El paciente se coloca ahora en la posición de Trendelenburg inversa. Se indica al asistente que ejerza tracción sobre el epiplón gastrocólico justo a la derecha de la falciforme mientras el cirujano eleva el estómago a través del puerto de 5 mm del cuadrante superior izquierdo (LUQ). La cizalla ultrasónica se introduce a través del puerto de 12 mm del cuadrante inferior izquierdo (LLQ), y se entra en el saco menor. (Ver el vídeo más abajo.)
A medida que se avanza hacia la derecha del paciente, se divide una fina capa de peritoneo entre el colon y el estómago distal. Se debe tener mucho cuidado de tomar sólo esta capa delgada; el barrido duodenal se encuentra debajo de ella. Un punto de referencia importante para el duodeno es la vesícula biliar (la porción descendente se encuentra aproximadamente debajo de la vesícula). Este es también un excelente momento para obtener una buena visualización del duodeno para poder evitarlo durante la división mesentérica.
A medida que se avanza más a la derecha hacia las uniones de la flexión hepática, se encontrará el plano de disección anterior. Esta disección, al igual que en la técnica utilizada para la línea blanca de Toldt, se realiza mejor mediante la división de capas finas con las tijeras ultrasónicas, seguida de un suave movimiento de empuje romo. En este punto, las porciones primera y segunda del duodeno y el comienzo de la tercera porción deben ser claramente visibles.
La disección posterior de las uniones del mesenterio del colon derecho al duodeno en el ángulo entre las porciones segunda y tercera completa la movilización. En muchos casos, esta región contiene al menos una vena grande y a veces múltiples variantes vasculares, y hay que tener cuidado de controlar estos vasos con endoclips antes de la división.
De nuevo, es vital devolver el colon a su posición anatómica.
Control del mesenterio y del margen proximal
El asistente retrae ahora el colon derecho hacia la pared abdominal lateral derecha mientras el cirujano eleva el colon transverso proximal para exponer la raíz del mesenterio. Una fina capa de peritoneo con un tono azulado frente a la flexión hepática se hará notar. Se trata de una zona desnuda del mesocolon que fue movilizada desde el asa duodenal C durante un paso anterior. Este fino peritoneo avascular se abre entonces de forma contundente, exponiendo un haz mesentérico a su izquierda (pedículo cólico derecho) y un segundo haz a su derecha (pedículo cólico medio). (Ver el vídeo más abajo.)
El peritoneo mesentérico que se encuentra sobre los vasos derecho e ileocólico es entonces punteado, y los vasos son controlados y divididos. Los autores prefieren clipar y dividir estos vasos individualmente, pero es más fácil utilizar una grapadora laparoscópica de carga vascular y dispararla desde la base del mesenterio, dirigiéndola hacia el margen de resección proximal en el íleon terminal.
Los vasos cólicos medios pueden ser abordados de la misma manera, ya sea con endoclips individuales o con una grapadora. Para las lesiones en el colon derecho, sólo es necesario dividir la rama derecha de los vasos cólicos medios. Se debe evitar la división excesivamente agresiva e innecesaria del tronco cólico medio, para maximizar el suministro de sangre anastomótico.
Se debe tener mucho cuidado si se elige una grapadora para la división mesentérica. Antes de disparar la grapadora, se debe asegurar la visualización completa de ambos lados de la misma para evitar lesiones inadvertidas en el intestino delgado o en las estructuras retroperitoneales (por ejemplo, el duodeno). Además, el disparo de una grapadora no garantiza la hemostasia; a menudo, deben añadirse maniobras adicionales, como endoclips o suturas, a la línea de grapas para reforzarla.
Se han descrito dispositivos de sellado electroquirúrgico (p. ej., Ligasure) para dividir el mesenterio, pero los autores los han encontrado deficientes, especialmente para los vasos calcificados (pacientes de edad avanzada) o el mesenterio engrosado (enfermedad intestinal inflamatoria ). Ambos problemas son especialmente frecuentes en las poblaciones sometidas a resección intestinal.
Una vez más, el colon debe ser devuelto a su posición anatómica.
Anastomosis ileocólica
Aunque se puede considerar una anastomosis intracorpórea en este entorno, el papel de este enfoque en la hemicolectomía derecha laparoscópica está por determinar.
Los autores prefieren una anastomosis extracorpórea, por las siguientes razones:
Los autores prefieren dividir el íleon terminal justo proximal al ligamento de Treves pero dejando el colon unido distalmente. El espécimen se saca entonces a través de un protector de la herida. Hay que tener mucho cuidado para evitar la torsión del íleon distal y del colon transverso. Este punto no puede ser exagerado. Los autores evitan este error potencialmente catastrófico colocando una pinza laparoscópica a través del trocar suprapúbico de 5 mm y manteniendo el íleon distal en la orientación adecuada antes de la desuflación. Este grasper se sujeta adicionalmente a los paños con una pinza penetrante. (Ver la imagen de abajo.)

Colocación de pinzas.
La técnica para la anastomosis extracorpórea se describe en el siguiente vídeo.
Se coloca una segunda pinza (ya se ha colocado una en el íleon distal, como se ha descrito anteriormente) a través del trocar LLQ de 12 mm y se utiliza para sujetar el margen de resección proximal. Con el abdomen insuflado, la incisión cutánea en el ombligo se extiende hasta un total de 4,5 cm.
Los autores curvan la incisión alrededor del ombligo para ayudar a ocultar el 30% de la incisión en el pliegue umbilical. Con el trocar como guía, se incide la fascia. Se utiliza un retractor Army-Navy para retraer los aspectos superior e inferior de la incisión de la piel alternativamente, y la incisión de la fascia se aumenta hasta aproximadamente 6,5 cm. Se coloca un protector de heridas medio (p. ej., Alexis; Applied Medical, CA) en el sitio umbilical y el margen proximal se entrega a la superficie de la piel con el grasper.
A partir de la palpación, se elige un margen distal adecuado y se divide el colon con una grapadora de anastomosis gastrointestinal (GIA) de 75 mm. A continuación, el íleon distal se introduce de nuevo a través de la herida, teniendo cuidado de evitar una torsión. Se realiza una anastomosis funcional de extremo a extremo con una segunda grapadora GIA de 75 mm, aproximando los dos extremos del intestino y colocando la grapadora por sus cañones y a través del defecto fascial. Este último punto permite al cirujano aprovechar el defecto fascial para realizar la anastomosis sin necesidad de sobremovilizar el intestino hasta el punto de que quede suelto sobre la superficie de la piel.
La línea de grapas anastomótica se examina para comprobar la hemostasia, la permeabilidad y la integridad. La enterotomía común se cierra con una grapadora lineal no cortante de 60 mm (por ejemplo, TA). Al disparar la grapadora, se debe tener mucho cuidado de abarcar todas las capas del intestino, específicamente en la línea de la grapa de la entrepierna, donde la serosa del intestino tiende a retraerse o se distorsiona. Este es el punto más común de fuga, y la línea de grapas debe inspeccionarse muy cuidadosamente antes y después de disparar la grapadora. Los autores no supervisan de forma rutinaria esta línea de grapas ni cierran de forma rutinaria el defecto mesentérico.
Inspección final y cierre
En este punto, la anastomosis se deja caer de nuevo en la cavidad peritoneal y el defecto fascial se cierra con un cierre en masa corrido de la preferencia del cirujano. A continuación se vuelve a insuflar el abdomen. Se vuelven a evaluar todas las zonas de disección, la propia anastomosis y la orientación de la anastomosis. A continuación, se lleva a cabo la irrigación y la aspiración hasta que esté despejado. A continuación se desinflama el abdomen y se retiran los trócares.
En general, la incidencia de hernias en el sitio del puerto es muy baja. Tonouchi et al informaron de una incidencia del 0,65 al 2,8%. Su recomendación es cerrar todos los sitios de puerto mayores de 10 mm. Todas las incisiones de la piel se cierran con sutura monofilamento absorbible 4-0 seguida de Dermabond. A continuación, se extuba al paciente, se le traslada a la unidad de cuidados postanestésicos (PACU) y se le monitoriza durante 4-6 horas.
Perlas
La introducción del primer trócar va seguida de una inspección exhaustiva de la cavidad abdominal. Sobre la base de esta exploración, se decide si se prosigue la operación por vía laparoscópica y se determina la posición ideal del trócar.
Las indicaciones para la conversión a laparotomía en esta fase operatoria incluyen las siguientes:
Los vasos mesentéricos se localizan en el mesocolon y suelen estar ocultos en el tejido adiposo, lo que complica su identificación en los pacientes obesos. Para encontrarlos, es importante disponer de buenos puntos de referencia anatómicos. Ejemplos de puntos de referencia fiables son la línea virtual entre la unión duodenoyeyunal e ileocecal (raíz del mesenterio) y la exposición de la cara inferior del mesocolon derecho y transverso.
El peritoneo se incide inicialmente a lo largo o lateral de los vasos mesentéricos superiores para obtener un control vascular temprano. Los vasos se abordan en sentido cefálico o lateral a la superficie anterior de la vena mesentérica superior (VMS). Esto revela los vasos ileocólicos seguidos de los vasos cólicos derechos.
El marcado endoscópico preoperatorio con tinta china de la localización de la lesión ayuda a una rápida identificación laparoscópica.
Algunos autores ya no realizan el cierre del defecto mesentérico. El riesgo de obstrucción intestinal debido a la incarceración de un asa intestinal parece ser menor en el caso de un defecto amplio. Sin embargo, si se cierra el defecto, el cierre debe ser perfecto.