Ostatnie badanie przeprowadzone wśród lekarzy okulistów wykazało, że u prawie 50% wszystkich pacjentów odwiedzających optometrystów rozpoznaje się zapalenie brzegów powiek.1 Bez wątpienia jest to jedno z najczęstszych schorzeń spotykanych w każdej podstawowej opiece okulistycznej. Pomimo powszechności występowania, istnieje jednak kilka poważnych niedociągnięć w diagnostyce i leczeniu blepharitis.

Bariery w skutecznym leczeniu
Objawy związane z zapaleniem brzegów powiek – pieczenie, swędzenie, zgrzytanie, bolesność, okresowo nieostre widzenie – są dość niespecyficzne i mogą pokrywać się z objawami wielu pokrewnych zaburzeń powierzchni oka. Objawy te są często błędnie przypisywane innym schorzeniom, w tym suchemu oku, alergicznej chorobie oczu i bakteryjnemu zapaleniu spojówek, by wymienić tylko kilka.
A ponieważ współcześni lekarze są często zaganiani, pochopne decyzje mogą być podejmowane bez korzyści płynących z dokładnej oceny okulistycznej.
W skrócie, niektórzy lekarze stawiają diagnozę na podstawie wywiadu i samych objawów, nie poświęcając czasu na dokładne przyjrzenie się strukturom oka (patrz „Właściwe postępowanie wymaga starannej kategoryzacji”). Jest to szczególnie prawdziwe w przypadku dysfunkcji gruczołów rzęskowych (MGD); klinicyści często przyznają się do tego, że nie sprawdzają regularnie gruczołów rzęskowych w trakcie badania, nawet jeśli objawy tego wymagają.
Drugim czynnikiem zniechęcającym do skutecznego leczenia zapalenia brzegów powiek jest fakt, że nawet jeśli choroba jest właściwie zdiagnozowana, klinicyści mogą nie przepisać odpowiedniej, ostatecznej terapii. Zbyt często lekarze polegają na wydrukowanych przez siebie „kartach higieny powiek”, które w większości przypadków są nieaktualne lub niekompletne. Co więcej, poleganie na pacjentach, aby zapoczątkowali i utrzymali zmiany w zachowaniu, takie jak codzienne oczyszczanie powiek i masaż, bez wyjaśnienia lub wzmocnienia po prostu zachęca do nieprzestrzegania zaleceń.
Strategie zarządzania
Prawidłowa terapia zapalenia brzegów powiek musi składać się z:
– Edukacji, w tym etiologii, przebiegu i rokowania stanu.
– Agresywnej terapii krótkoterminowej, która często wymaga stosowania miejscowych środków terapeutycznych.
– Długoterminowa terapia podtrzymująca, zapobiegająca nawrotom choroby.
– Modyfikacja zachowań, takich jak techniki higieny powiek, w celu zapewnienia stale zdrowego i stabilnego środowiska oczu.
Dodatkowo, terapia zapalenia błon śluzowych musi być „specyficzna” dla każdego pacjenta, ponieważ opcje leczenia dla osoby z łagodnym łojotokowym zapaleniem błon śluzowych nie są oczywiście takie same dla pacjenta z zaawansowanym MGD.
Strategie leczenia każdej formy zapalenia błon śluzowych muszą być wieloaspektowe; rzadko kiedy jedna prosta technika lub środek może całkowicie zlikwidować oznaki i objawy tych przewlekłych zaburzeń. Można zastosować wiele różnych metod, w tym terapię nawilżającą, higienę powiek, leki miejscowe, a nawet leki doustne.
Raport przypadku
– Historia. 50-letni mężczyzna pochodzenia latynoskiego przedstawił skargę na podrażnione, czerwone oczy, których doświadczał przez ostatnie kilka miesięcy. Zgłosił, że po przebudzeniu każdego ranka miał skorupiaste powieki. Ponadto twierdził, że w przeszłości zalecano mu stosowanie peelingów do powiek i sztucznych łez, ale nie przyniosło to złagodzenia objawów. Jego przeszłość oczna, jak również historia medyczna były bez uwag.
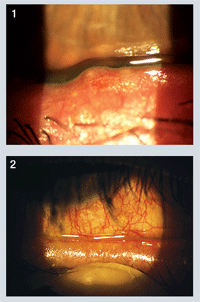
– Dane diagnostyczne. Podczas badania najlepsza ostrość wzroku wynosiła 20/20 O.U. Ocena biomikroskopowa ujawniła obustronną hiperemię spojówek z oznakami „spienionych” resztek łez zarówno w dolnej, jak i przyśrodkowej części obu oczu. Czas przerwania filmu łzowego (TFBUT) wynosił około trzech sekund w każdym oku. Nie było dowodów na naciekanie rogówki, chociaż łagodna punkcikowata epitelopatia była obecna w obu oczach. Ocena powiek ujawniła umiarkowane stwardnienie rzęs u nasady, jak również tylosis ciliaris (ryc. 1) i korki miąższowe z mętną wydzieliną przy ręcznym podawaniu (ryc. 2).
– Omówienie. Na podstawie prezentacji i wywiadu rozpoznaliśmy u pacjenta mieszane zapalenie brzegów powiek i związane z nim choroby powierzchni oka w obu oczach. Terapię rozpoczęto w następujący sposób: AzaSite (azytromycyna 1% roztwór oftalmiczny; Inspire Pharmaceuticals) p.i.d. przez dwa dni, a następnie raz dziennie przez kolejne dwa tygodnie. W razie potrzeby zaleciliśmy stosowanie kropli nawilżających Soothe XP (Baush + Lomb) na dodatkowe podrażnienia. Dalej edukowaliśmy pacjenta w zakresie odpowiedniej higieny powiek, w tym codziennego stosowania ciepłych okładów.
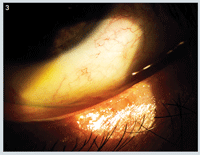
Pacjent wrócił dwa tygodnie później i zgłosił dużą poprawę zarówno oznak, jak i objawów. Wykazał znaczną poprawę w zakresie zapalenia brzegów powiek, jak również zmniejszenie iniekcji spojówek i normalizację brzegów powiek (ryc. 3).
Historycznie optometryści mieli tendencję do przyjmowania podejścia „najmniej inwazyjnego” do „najbardziej inwazyjnego”, polegając początkowo na opcjach dostępnych bez recepty i rezerwując środki farmaceutyczne tylko dla najbardziej ekstremalnych przypadków. Ostatnie przemyślenia i doświadczenia sugerują jednak, że może to nie być najbardziej efektywny sposób postępowania u większości pacjentów.
Właściwe postępowanie wymaga starannej kategoryzacji
Typowo, rozpoznajemy dwie szerokie kategorie zapalenia brzegów powiek: przednie i tylne. Zapalenie przedniej części powiek oznacza objawy dotyczące przede wszystkim rzęs i związanych z nimi gruczołów łojowych; kategoria ta może być dalej podzielona na bakteryjne i łojotokowe. Zapalenie tylnej powieki dotyczy zaburzeń pracy gruczołów łojowych, zmodyfikowanych gruczołów łojowych, których zadaniem jest wytwarzanie złożonego lipidowego składnika łez. W związku z tym, zapalenie tylnej powieki jest często określane jako zapalenie ślinianek lub, bardziej powszechnie, jako dysfunkcja gruczołów śliniankowych (MGD).
Bakteryjne zapalenie przedniej powieki jest wynikiem przerostu bakterii – najczęściej Staphylococcus epidermidis i Staph. Aureus – wzdłuż brzegów powiek i rzęs. Toksyczne produkty bakteryjne uwalniane do filmu łzowego stymulują produkcję i uwalnianie cytokin prozapalnych oraz prowadzą do rekrutacji komórek zapalnych, wyzwalając stan zapalny wywołany zarówno przez gospodarza, jak i przez organizm.2 Bakteryjne zapalenie brzegów powiek można rozpoznać po zapalonych, rumieniowych brzegach powiek oraz suchych, skorupiastych osadzie na rzęsach, zwłaszcza na rzęsach typu collarette.
Łojotokowe zapalenie spojówek wynika z dysfunkcji gruczołów łojowych i może być związane z Malassezia furfur (wcześniej określaną jako Pityrosporumovale), patogennym grzybem drożdżakowym, który bytuje na lub w pobliżu mieszków włosowych.3 W łojotoku gruczoły produkują nadmierną ilość łoju, w wyniku czego dochodzi do nagromadzenia dużych, tłustych łusek wzdłuż trzonu włosa i na otaczającej go skórze. W łojotokowym zapaleniu brzegów powiek, te „łupieżopodobne” płatki są widoczne wzdłuż rzęs i brzegów powiek. Rumień powiek jest zwykle łagodny, z wyjątkiem skrajnych przypadków.
MGD jest stanem charakteryzującym się przewlekłą niedrożnością i zapaleniem gruczołów rzęskowych. Obserwacje kliniczne i histopatologiczne osób z MGD ujawniły obfitość okluzji przewodów z powodu hiperkeratynizacji nabłonka przewodów, jak również potencjalną utratę gruczołów w zaawansowanej chorobie.4,5 Podobnie, lipidowe wydzieliny gruczołów rzęskowych u tych osób są bardziej nasycone i zawierają mniej węglowodorów o rozgałęzionych łańcuchach, a więcej białka.6 Ta zmiana powoduje, że wydzieliny lipidowe są bardziej uporządkowane, bardziej lepkie, co opóźnia przepływ i utrudnia dostarczanie śluzu do brzegu powieki. Zastój mejozy oznacza, że mniej lipidów jest dostępnych do tworzenia filmu łzowego, co skutkuje zwiększonym parowaniem i osmolarnością łez.7,8
Ale oprócz zmniejszonej produkcji lipidów łzowych, MGD jest również zaostrzone przez obecność flory bakteryjnej, takiej jak Propionibacterium acnes i Staph. epidermidis, które wydają się dobrze rozwijać w tym środowisku.2 Bakterie te wydzielają lipazy, które działają bezpośrednio na meibum, inicjując konwersję lipidów do wolnych kwasów tłuszczowych i mydeł. Te niepożądane elementy powodują z kolei podrażnienie powierzchni oka i dalsze zaburzenie filmu łzowego.8
Zmiany gruczołowe i zmiany w miąższu oka, które są widoczne w MGD, pojawiają się zwykle wraz z wiekiem, ale mogą być również związane z kilkoma schorzeniami dermatologicznymi, szczególnie z trądzikiem różowatym.9 Objawy kliniczne MGD obejmują słabą stabilność filmu łzowego, która może się objawiać szybkim czasem rozpadu łez i/lub obecnością „pienistych” lub „spienionych” łez (co wskazuje na zmydlanie lipidów). Można również zauważyć punkcikowatość, szczególnie wzdłuż dolnej jednej trzeciej rogówki.
Oglądając brzegi powiek, można stwierdzić obecność gruczołów w linii szarej oraz mętną, lepką, a czasem przypominającą pastę do zębów ślinę po cyfrowej ekspresji gruczołów. Długoterminowe komplikacje MGD mogą obejmować nawracającą hordeolę, gradówkę, a w końcu wypadanie gruczołów rzęskowych.
Opcje leczenia
Przejrzyjmy różne opcje leczenia i zbadajmy ich przydatność kliniczną.
– Suplementacja łez. Jednym z niewielu uniwersalnych sposobów leczenia chorób powierzchni oka jest stosowanie terapii nawilżającej lub, jak częściej określamy te produkty, „sztucznych łez”. Niezależnie od tego, czy schorzenie wynika z niedoboru wody wodnistej, czy z dysfunkcji powiek, efektem końcowym jest upośledzenie filmu łzowego i uszkodzenie powierzchni oka na skutek tarcia. Dlatego tak ważne jest, aby uzupełnić utraconą wilgoć i przywrócić łzom barierę ochronną oraz efekt smarowania. Podczas gdy niektórzy odrzucają tę terapię jako jedynie przejściową, paliatywną ulgę, suplementacja łez jest w rzeczywistości kluczowym elementem łagodzenia objawów i przywracania integralności powierzchni oka.
Idealnym rozwiązaniem byłoby, gdyby sztuczne łzy ściśle naśladowały naturalne łzy pacjenta i miały na celu przywrócenie konkretnego elementu lub elementów, które zostały zubożone. Produkty łzowe muszą również zawierać składniki przedłużające ich czas przebywania na powierzchni oka i naprawiające uszkodzone elementy filmu łzowego – zarówno proksymalną warstwę mucynową, jak i powierzchowną warstwę oleistą. W zapaleniu brzegów powiek to właśnie warstwa oleista jest uszkodzona, dlatego też w przypadku tych schorzeń, a zwłaszcza MGD, preferowane są zazwyczaj produkty z emolientami lipidowymi. Niektóre dobre opcje obejmują Soothe XP (Bausch + Lomb), FreshKote (Focus Laboratories) i nowy Systane Balance (Alcon).
– Higiena powiek. Higiena powiek jest uważana przez wielu lekarzy za podstawę leczenia zapalenia brzegów powiek i rzeczywiście, może być kluczowym elementem w przywracaniu i utrzymywaniu zdrowia brzegów powiek. W większości przypadków, higiena powiek składa się z dwóch elementów: hipertermii powiek (a.k.a. ciepłe okłady) oraz peelingu powiek, który polega na bezpośrednim oczyszczaniu brzegów powiek łagodnym detergentem.
Pertermia powiek może być pomocna zarówno w przednim jak i tylnym zapaleniu brzegów powiek. Bezpośrednie zastosowanie ciepła (około 105°F do 110°F) na brzegi powiek pomaga poprawić krążenie w powiekach i obniżyć lepkość wydzieliny miąższowej, umożliwiając jej swobodniejszy przepływ.10,11 Ponadto, ciepło pomaga kontrolować wzrost bakterii i rozpuszcza skorupiaste pozostałości powiek, ułatwiając ich usuwanie.
Peelingi powiek są korzystne dla pacjentów z zapaleniem przedniego odcinka blefaroskopu, ponieważ usuwają nadmiar łoju i pozostałości, jednocześnie zmniejszając nadmierną kolonizację bakteryjną brzegów powiek.
Jednakże, oczyszczanie powiek szamponem dla dzieci lub innym produktem na bazie detergentów może w rzeczywistości przynieść efekt odwrotny do zamierzonego u pacjentów z MGD. Środki te działają podobnie jak lipazy bakteryjne, rozkładając resztki zdrowej mejozy na wolne kwasy tłuszczowe i mydła, co dodatkowo osłabia lipidowe składniki łez i nasila objawy.11
Higiena powiek, z użyciem lub bez peelingu powiek, jest zwykle zalecana dwa razy dziennie przez pierwsze dwa dni, a następnie raz dziennie wieczorem przez kolejne 28 dni.11
– Leki miejscowe. Historycznie, stosowanie antybiotyków miejscowych w zapaleniu przedniego odcinka błony naczyniowej oka było zarezerwowane tylko dla najbardziej przewlekłych i ciężkich przypadków. Leki takie jak bacytracyna i maść erytromycynowa były lekami z wyboru i nie było niczym niezwykłym, że pacjenci stosowali je trzy lub cztery razy dziennie.12 Podczas gdy te środki mogły pomóc w zwalczaniu komponentu bakteryjnego w zapaleniu brzegów powiek, niestety oferowały niewielką skuteczność przeciwzapalną. Z tego powodu wielu lekarzy zaczęło stosować kombinacje kortykosteroidów i antybiotyków w tych ciężkich przypadkach, stwierdzając, że jednoczesne stosowanie sterydów spowodowało szybszą i większą poprawę oznak i objawów zapalenia brzegów powiek.13,14
Niestety, długoterminowe skutki kortykosteroidów muszą być zawsze rozważone w stosunku do korzyści płynących z każdej przewlekłej choroby. Obecnie większość ekspertów zaleca stosowanie kortykosteroidów jedynie przez krótki czas – zwykle dwa tygodnie lub krócej – w celu „rozruszania” terapii umiarkowanego lub ciężkiego zapalenia przedniego odcinka błony naczyniowej oka lub zapalenia spojówek.
Jednym z najnowszych dodatków do leczenia zapalenia błony naczyniowej oka jest azytromycyna stosowana miejscowo (AzaSite, Inspire Pharmaceuticals). Pomimo tego, że nie jest ona zatwierdzona przez FDA do leczenia zapalenia brzegów powiek, AzaSite szybko stała się jednym z najszerzej stosowanych leków w terapii zapalenia brzegów powiek, szczególnie w optometrii. Podczas gdy duża część poparcia dla tej terapii pochodzi z niepotwierdzonych opowieści o sukcesie klinicznym (patrz opis przypadku na stronie 64), obecnie istnieje kilka opublikowanych badań, które również wykazują wyraźną poprawę zarówno oznak, jak i objawów zapalenia brzegów powiek w przypadku leczenia AzaSite.15-17
Oprócz skuteczności przeciwbakteryjnej wobec najczęstszych patogenów bakteryjnych, wykazano, że azytromycyna skutecznie zwalcza stan zapalny poprzez hamowanie produkcji cytokin prozapalnych i metaloproteinaz macierzy (MMP), częściowo poprzez tłumienie jądrowego czynnika transkrypcyjnego kappa B (NF-KB).18,19 Badanie in vitro przedstawione na ARVO w 2008 roku wykazało, że azytromycyna stosowana miejscowo jest równie skuteczna jak doksycyklina w hamowaniu MMP w ludzkiej i bydlęcej tkance rogówki.20
Klinicznie, Gary Foulks, M.D., i współpracownicy wykazali, że stosowanie AzaSite przez cztery tygodnie u pacjentów z nawracającym MGD skutkowało nie tylko poprawą oznak i objawów, ale również bardziej uporządkowanymi lipidami meibomianowymi i następującą po tym zmianą temperatury przejścia fazowego – innymi słowy, cieńszym, mniej lepkim składnikiem olejowym o niższej temperaturze topnienia.17 Dodatkowe badania są w toku, a firma Inspire poszukuje obecnie zatwierdzonego przez FDA wskazania dla AzaSite w leczeniu zapalenia brzegów powiek.
– Leki doustne i suplementy. Bardziej przewlekłe lub ciężkie przypadki zapalenia brzegów powiek, zwłaszcza MGD, mogą uzasadniać stosowanie suplementów zawierających niezbędne nienasycone kwasy tłuszczowe (EFA). NNKT, zwłaszcza odmiany omega-3, mają tendencję do niedoboru w typowej zachodniej diecie; jednakże, środki te rzekomo mają zdolność do poprawy wydzielania miąższu poprzez stymulację prostaglandyn przeciwzapalnych, specyficznych dla łez.21 Typowe dawkowanie to 2g do 4g dziennie, chociaż istnieje wiele odmian tych suplementów diety i pacjenci powinni być poinformowani o konieczności przeczytania wszystkich wskazówek i środków ostrożności zawartych na opakowaniu. Suplementy NNKT należy stosować ostrożnie u pacjentów przyjmujących ogólnoustrojowe leki przeciwzakrzepowe lub przeciwpłytkowe (tj. „leki rozrzedzające krew”, takie jak aspiryna, Coumadin Plavix lub Ticlid) ze względu na potencjalny wpływ na czas krwawienia związany z dawką.22,23 Należy również poinformować pacjentów, że w przypadku stosowania tych suplementów może wystąpić zwiększona częstotliwość oddawania moczu i/lub stolca, szczególnie w dużych dawkach lub przy pierwszym rozpoczęciu terapii.
Ortalne pochodne tetracykliny (np. doksycyklina i minocyklina) okazały się również korzystne w przypadkach zaawansowanego MGD. Uważa się, że leki te hamują produkcję lipaz bakteryjnych, które służą do zmiany konsystencji olejków miąższowych.24 Ponadto, tetracykliny są uznawane za silne środki przeciwzapalne, hamujące ekspresję metaloproteinaz macierzy i innych cytokin w sposób podobny do azytromycyny.25,26 Efekty terapeutyczne można zaobserwować już po podaniu 40 mg doksycykliny dziennie, chociaż zazwyczaj odpowiedź jest opóźniona – często trwa do sześciu tygodni – kiedy to pacjenci odczuwają poprawę objawową.27
Mówią, że „znajomość rodzi pogardę” i tak jest również w praktyce klinicznej. Często zdarza się, że to właśnie najczęstszym schorzeniom poświęcamy najmniej uwagi. Zapalenie brzegów powiek dotyka prawie połowę naszych pacjentów, a mimo to pozostaje niedocenianą i niedostatecznie kontrolowaną chorobą oczu przez wielu okulistów. W związku z tym, stanowi ono ogromny obszar możliwości i rozwoju. Pojawiające się badania i nowe, unikalne terapie spowodowały wzrost zainteresowania różnymi formami blepharitis wśród specjalistów zajmujących się chorobami powierzchni oka. Miejmy nadzieję, że ta zwiększona świadomość ostatecznie zaowocuje lepszym wykrywaniem, zarządzaniem i kontrolą tego powszechnego problemu.
Dr Kabat jest redaktorem współpracującym w Review of Optometry. Jest konsultantem dla Alcon Laboratories i Inspire Pharmaceuticals. Nie ma on bezpośredniego udziału finansowego w żadnym z produktów wymienionych w tym artykule. Dr. Shechtman jest redaktorem współpracującym w Review of Optometry. Nie ma ona bezpośredniego udziału finansowego w żadnym z produktów wymienionych w tym artykule.
1. Lemp M, Nichols K. Blepharitis in the United States 2009: A survey-based perspective on prevalence and treatment. Ocul Surf. 2009 Apr;7(2 suppl):S1-14.
2. O’Brien TP. The role of bacteria in blepharitis. Ocul Surf. 2009 Apr;7(2 Suppl):S21-2.
3. Gupta AK, Bluhm R, Cooper EA, et al. Seborrheic dermatitis. Dermatol Clin. 2003 Jul;21(3):401-12.
4. Obata H. Anatomy and histopathology of human meibomian gland. Cornea. 2002 Oct;21(7 Suppl):S70-4.
5. Gutgesell VJ, Stern GA, Hood CI. Histopathology of meibomian gland dysfunction. Am J Ophthalmol. 1982 Sep;94(3):383-7.
6. Oshima Y, Sato H, Zaghloul A, et al. Characterization of human meibum lipid using Raman spectroscopy. Curr Eye Res. 2009;34:824-835.
7. Mathers WD, Shields WJ, Sachdev MS, et al. Meibomian gland dysfunction in chronic blepharitis. Cornea. 1991 Jul;10(4):277-85.
8. McCulley JP, Shine WE. Meibomian gland function and the tear lipid layer. Ocul Surf. 2003 Jul;1(3):97-106.
9. Foulks GN, Borchman D. Meibomian gland dysfunction: the past, present, and future. Eye Contact Lens. 2010 Sep;36(5):249-53.
10. Blackie CA, Solomon JD, Greiner JV, et al. Inner eyelid surface temperature as a function of warm compress methodology. Optom Vis Sci. 2008 Aug;85(8):675-83.
11. Donnenfeld ED, Mah FS, McDonald MB, et al. New considerations in the treatment of anterior and posterior blepharitis. Refractive Eyecare. 2008 Apr;12 Suppl:3-14.
12. Smolin G, Okumoto M. Staphylococcal blepharitis. Arch Ophthalmol. 1977 May;95(5):812-6.
13. Donshik P, Kulvin SM, Mckinley P, Skowron R. Treatment of chronic staphylococcal blepharoconjunctivitis with a new topical steroid anti-infective ophthalmic solution. Ann Ophthalmol. 1983 Feb;15(2):162-7.
14. Shulman DG, Sargent JB, Stewart RH, Mester U. Comparative evaluation of the short-term bactericidal potential of a steroid-antibiotic combination versus steroid in the treatment of chronic bacterial blepharitis and conjunctivitis. Eur J Ophthalmol. 1996 Oct-Dec;6(4):361-7.
15. Luchs J. Efficacy of topical azithromycin ophthalmic solution 1% in the treatment of posterior blepharitis. Adv Ther. 2008 Sep;25(9):858-70.
16. Haque RM, Torkildsen GL, Brubaker K, et al. Multicenter open-label study evaluating the efficacy of azithromycin ophthalmic solution 1% on the signs and symptoms of subjects with blepharitis. Cornea. 2010 Aug;29(8):871-7.
17. Foulks GN, Borchman D, Yappert M, et al. Topical azithromycin therapy for meibomian gland dysfunction: clinical response and lipid alterations. Cornea. 2010 Jul;29(7):781-8.
18. Abelson M, Protzko E, Shapiro A, et al. A randomized trial assessing the clinical efficacy and microbial eradication of 1% azithromycin ophthalmic solution vs tobramycin in adult and pediatric subjects with bacterial conjunctivitis. Clin Ophthalmol. 2007 Jun;1(2):177-82.
19. Ianaro A, Ialenti A, Maffia P, et al. Anti-inflammatory activity of macrolide antibiotics. J Pharmacol Exper Ther. 2000 Jan;292(1):156–163.
20. Jacot JL, Jacot TA, Sheppard JD, et al. Evaluation of MMP 2/9 modulation by AzaSite and DuraSite in human corneal epithelial cells and bovine corneal endothelial cells in vitro. Ft. Lauderdale, FL: Association for Research in Vision and Ophthalmology; 2008 Apr 28.
21. Pinna A, Piccinini P, Carta F. Wpływ doustnego kwasu linolowego i gamma-linolenowego na dysfunkcję gruczołów meibomian. Cornea. 2007 Apr;26(3):260-4.
22. Covington MB. Omega-3 kwasy tłuszczowe. Am Fam Physician. 2004 Jul 1;70(1):133-40.
23. Jalili M, Dehpour AR. Extremely prolonged INR associated with warfarin in combination with both trazodone and omega-3 fatty acids. Arch Med Res. 2007 Nov;38(8):901-4.
24. Dougherty JM, McCulley JP, Silvany RE, Meyer DR. The role of tetracycline in chronic blepharitis. Inhibition of lipase production in staphylococci. Invest Ophthalmol Vis Sci. 1991 Oct;32(11):2970-5.
25. Ralph RA. Tetracyclines and the treatment of corneal stromal ulceration: a review. Cornea. 2000 May;19(3):274-7.
26. Stone DU, Chodosh J. Oral tetracyclines for ocular rosacea: An evidence based review of the literature. Cornea. 2004 Jan;23(1):106-9.
27. Yoo SE, Lee DC, Chang MH. The effect of low-dose doxycycline therapy in chronic meibomian gland dysfunction. Korean J Ophthalmol. 2005 Dec;19(4):258-63.
.