Los síndromes de dolor crónico son comunes en pacientes con depresión y se han asociado con un aumento de la morbilidad y la mortalidad.1,2 Los médicos se encuentran cada vez más en situaciones en las que deben tratar simultáneamente estas dos condiciones. El tramadol (Ultram; Ultram ER; Ultracet) es un analgésico mu-opioide débil indicado para el tratamiento del dolor crónico de moderado a moderadamente grave y también ha sido recomendado por algunos para pacientes con dolor y síntomas depresivos subyacentes.3 El tramadol puede ser útil en pacientes con síntomas depresivos subyacentes porque también es un inhibidor de la recaptación de los neurotransmisores noradrenérgicos: la norepinefrina y la serotonina.3 Los efectos del tramadol sobre los neurotransmisores dependen de la dosis y se ha demostrado que aumentan el riesgo de convulsiones y el síndrome de la serotonina.3,4
El síndrome de la serotonina se describe a menudo como cambios en el estado mental (por ejemplo, agitación), hiperactividad autonómica (por ejemplo, diaforesis, midriasis, taquicardia, diarrea)y anomalías neuromusculares (por ejemplo, clonus, hiperreflexia).4,5 Además, es importante reconocer que este problema agudo no es sólo una reacción anidiopática al fármaco, sino más bien una consecuencia predecible del exceso de serotonina en el sistema nervioso central (SNC), que produce un espectro de manifestaciones clínicas que van desde apenas predecibles hasta letales.4 El riesgo de síndrome serotoninérgico inducido por el tramadol aumenta con el uso de dosis elevadas de tramadol, el efecto opioide del tramadol, el uso concomitante de medicamentos que inhiben el metabolismo del tramadol y el uso concomitante de medicamentos que aumentan los niveles de serotonina en el SNC. Las tres últimas causas son el objetivo del resto de este número.
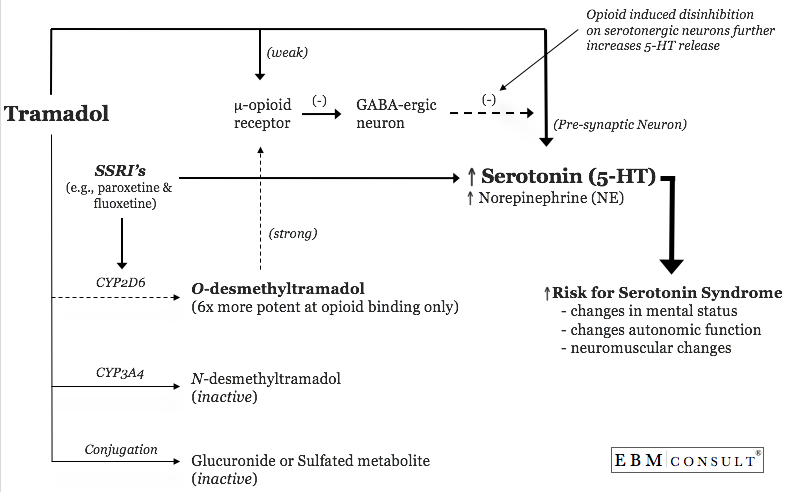
Asimismo, los pacientes con depresión experimentan con frecuencia dolor crónico que justifica el tratamiento. Por lo tanto, es muy factible que estos pacientes puedan recibir tramadol para el dolor al mismo tiempo que reciben un inhibidor selectivo de la recaptación de la serotonina (ISRS) para la depresión.1,2 El problema con la administración conjunta de estos medicamentos es doble. En primer lugar, el tramadol, así como todos los medicamentos antidepresivos ISRS (fluoxetina, paroxetina, citalopram, etc.), aumentan la concentración de serotonina en la hendidura sináptica de dos neuronas serotoninérgicas conectadas que se encuentran en los núcleos del rafe de la línea media dentro del tronco cerebral. Entre las vías neuronales en las que influye este sistema se encuentra el extremo erostral, que se sabe que regula el comportamiento afectivo, la vigilia, la termorregulación y la ingesta de alimentos.4 Además, se sabe que las neuronas serotoninérgicas del rafe en la parte inferior de la protuberancia y la médula regulan la nocicepción y el tono motor.4 Por último, las vías serotoninérgicas del sistema nervioso periférico pueden influir en el tono vascular y la motilidad gastrointestinal.4 Es probable que la influencia de todas estas vías neuronales dé lugar a muchos de los síntomas clásicos del síndrome de la serotonina. Aunque hay 7 familias de receptores de serotonina (5-HT1 a 5-HT7), parece que la unión excesiva de la serotonina a 5-HT2A y posiblemente a 5-HT1A son las vías que más probablemente den lugar a los síntomas descritos anteriormente.6-9 Esta interacción farmacológica también se ve respaldada por varios informes de casos en los que un ISRS (citalopram (10 mg/día), fluoxetina (20-80 mg/día), paroxetina (10-20 mg/día) y sertralina (100 mg/día) se administró con tramadol 100-800 mg/día y la combinación dio lugar a que el paciente desarrollara el síndrome de la serotonina.10-16
El segundo factor que puede influir en el desarrollo del síndrome de la serotonina es la concentración plasmática de tramadol. El tramadol es normalmente metabolizado por las enzimasCYP2D6 y CYP3A4 en metabolitos activos e inactivos.3 Por lo tanto, los inhibidores de cualquiera de estas enzimas potenciarán los efectos del tramadol causando un aumento en la cantidad de norepinefrina y serotonina que se encuentra en el eje sináptico. Varios de los SSRIs (fluoxetina y paroxetina en particular) son inhibidores potentes del CYP2D6 y es probable que causen aumentos en las concentraciones de tramadol.3,17,18 Como se ha mencionado anteriormente, el riesgo de desarrollar el síndrome de la serotonina mientras se toma tramadol solo es notable y aumenta con dosis más altas del fármaco; este riesgo se agrava con la coadministración de ISRS (específicamente fluoxetina y paroxetina).3,17,18 Por ello, el fabricante de tramadol proporciona una advertencia en negrita con respecto a esta interacción farmacológica.3
El tercer factor que influye es la capacidad de los medicamentos opioides para aumentar la liberación de serotonina. Este no es un efecto directo de los opioides, sino más bien un efecto indirecto. Los opioides también pueden inhibir las neuronas GABA-érgicas que se sabe que disminuyen la liberación de serotonina.19,20 Por lo tanto, los opioides causan una desinhibición que resulta en un aumento de la liberación de serotonina.19,20